سرطان زمانی آغاز میشود که رشد برخی از سلولها در بدن از کنترل خارج میشود. تقریبا تمام سلولهای موجود در بدن میتوانند سرطانی شوند و به دیگر قسمتهای بدن پراکنده شوند. سرطان معده از معده آغاز میشود. برای درک سرطان معده بد نیست ابتدا مختصری درمورد ساختار و عملکرد طبیعی معده بدانیم.
ساختار معده
غذا بعد از اینکه جویده و قورت داده میشود، وارد مری میشود. مری لولهای است که غذا را به معده میرساند. مری در ناحیهی اتصال مری به معده، به معده میپیوندد. معده اندام کیسهمانندی است که غذا را در خود نگه میدارد و با ترشح شیرهی معده به هضم آن کمک میکند. در معده، غذا با شیرهی معده مخلوط میشود و سپس به اولین بخش از رودهی کوچک که دوازدهه نام دارد، وارد میشود. معده از پنج قسمت تشکیل شده است:
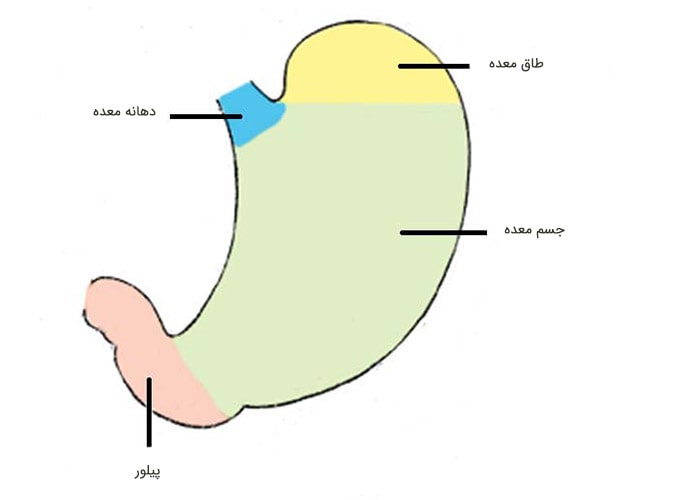
دهانهی معده: نخستین بخش از معده که نزدیکترین فاصله با مری را دارد.
طاق معده: بخش فوقانی معده که نزدیک دهانهی معده قرار گرفته است.
جسم معده: بخش اصلی معده که بین بخشهای فوقانی و تحتانی قرار گرفته است.
آنتروم: بخش تحتانی معده (نزدیک رودهی کوچک) که غذا در آن با شیرهی معده مخلوط میشود.
پیلور معده: آخرین بخش از معده که همچون دریچهای برای کنترل تخلیهی محتویات معده به داخل رودهی کوچک عمل میکند.
سه بخش اول معده (دهانه، طاق و جسم معده) گاهی «معدهی نزدیک» نامیده میشود. برخی از سلولهای موجود در این بخش از معده، اسید و پپسین (یک آنزیم گوارشی) تولید میکنند که به هضم غذا کمک میکنند. آنها همچنین پروتئینی به نام فاکتور داخلی را تولید میکنند که بدن برای جذب ویتامین B12 به آن نیاز دارد. دو بخش تحتانی معده (آنتروم و پیلور)، «معدهی دور» نامیده میشود. اندامهای دیگری که در نزدیکی معده قرار گرفتهاند عبارتاند از رودهی بزرگ، کبد، طحال، رودهی کوچک و پانکراس. دیوارهی معده از پنج لایه تشکیل شده است:
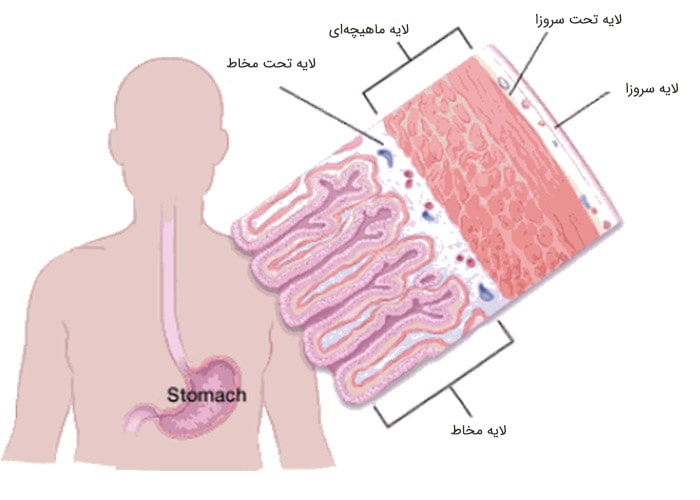 داخلیترین لایه، لایهی مخاط نامیده میشود که آنزیمهای گوارشی و اسید معده در آن ساخته میشوند. اغلب سرطانهای معده در این لایه آغاز میشوند. لایهی بعدی، لایهی تحت مخاط است. خارج از این لایه، لایهی آستر عضلانی (ماهیچهای) وجود دارد که لایهی ضخیم متشکل از ماهیچههایی است که با حرکات خود محتویات معده را با هم مخلوط میکند. دو لایهی خارجی یعنی لایههای تحت سروزا و لایهی سروزای خارجی، لایههای پوشانندهی معده هستند.
داخلیترین لایه، لایهی مخاط نامیده میشود که آنزیمهای گوارشی و اسید معده در آن ساخته میشوند. اغلب سرطانهای معده در این لایه آغاز میشوند. لایهی بعدی، لایهی تحت مخاط است. خارج از این لایه، لایهی آستر عضلانی (ماهیچهای) وجود دارد که لایهی ضخیم متشکل از ماهیچههایی است که با حرکات خود محتویات معده را با هم مخلوط میکند. دو لایهی خارجی یعنی لایههای تحت سروزا و لایهی سروزای خارجی، لایههای پوشانندهی معده هستند.
لایهها برای تعیین مرحلهی پیشرفت بیماری سرطان و تعیین پیشآگهی یک فرد مهم هستند. هرچه سرطان از لایهی مخاط به لایههای داخلیتر نفوذ میکند به این معنا است که سرطان پیشروی کرده و پیشآگهی آن چندان خوب نیست.
پیشروی سرطان معده
بهطور معمول سرطان معده بهآهستگی و در طول چندین سال توسعه پیدا میکند. قبل از پیدایش یک سرطان واقعی، اغلب یک سری تغییرات پیشسرطانی در لایهی مخاط معده اتفاق میافتد. این تغییرات اولیه بهندرت موجب ایجاد علایمی میشوند و بنابراین اغلب تشخیص داده نمیشوند. سرطانهایی که در بخشهای مختلف معده آغاز میشوند، ممکن است علایم متفاوتی را ایجاد کنند و دارای پیامدهای مختلفی باشند.
انواع سرطانهای معده
آدنوكارسینوم: درحدود ۹۵-۹۰درصد از سرطانهای معده از نوع آدنوكارسینوم هستند. این نوع سرطان اغلب از داخلیترین لایهی معده یعنی لایهی مخاط آغاز میشود.
لنفوم: لنفوم، سرطان بافت سیستم ایمنی است که گاهی در دیوارهی معده رخ میدهد. درمان و چشمانداز این سرطان بستگی به نوع لنفوم دارد.
تومور استرومال گوارشی (GIST): اینها تومورهایی هستند که در اشکال بسیار اولیهی از سلولهای موجود در دیوارهی معده که سلولهای بینابینی کاخال نامیده میشوند، آغاز میشوند. برخی از این تومورها ماهیت غیرسرطانی دارند؛ درحالیکه برخی دیگر سرطانی هستند. اگرچه این نوع سرطانها در هر جای دیگر از مجرای گوارشی نیز ممکن است بروز کنند؛ اما اغلب در معده دیده میشوند.
تومور ﮐﺎرﺳﯿﻨﻮﺋﯿﺪ: این تومورها در سلولهای هورمونساز معده آغاز میشوند. بیشتر این تومورها به دیگر اندامها انتشار نمییابند.
 عوامل خطرساز سرطان معده
عوامل خطرساز سرطان معده
یک عامل خطرساز هرچیزی است که شانس ابتلای یک فرد را به یک بیماری مانند سرطان افزایش میدهد. سرطانهای مختلف دارای عوامل خطرساز متفاوتی هستند. برخی از عوامل خطرساز نظیر سیگار کشیدن قابل تغییر بوده درحالیکه برخی دیگر مانند سن یا سابقهی خانوادگی قابل تغییر نیستند. بااینحال، دارا بودن یک و حتی چند عامل خطرساز لزوما به این معنا نیست که آن فرد حتما دچار آن بیماری خواهد شد. بسیاری از افرادی که به یک بیماری دچار میشوند، ممکن است عوامل خطرساز کمی داشته باشند یا اینکه در زمینهی آن بیماری اصلا عامل خطرساز شناخته شدهای نداشته باشند. چندین عامل خطرساز وجود دارند که احتمال ابتلای فرد به سرطان معده را بیشتر میکنند، از جمله:
جنسیت: میزان شیوع سرطان معده در میان مردان بیشتر از زنان است.
سن: احتمال ابتلا به سرطان معده با افزایش سن، زیاد میشود.
عفونت هلیکوباکتر پیلوری: بهنظر میرسد که عفونت حاصل از هلیکوباکتر پیلوری علت عمدهای از سرطان معده بهویژه سرطانهایی باشد که در قسمت تحتانی معده رخ میدهند. عفونت طولانیمدت معده با این میکروب ممکن است منجربه التهاب و تغییرات پیشسرطانی در لایهی داخلی معده شود. افراد مبتلا به سرطان معده، نسبتبه افرادی که مبتلا به این سرطان نیستند، دارای میزان بیشتری از عفونت این باکتری هستند. عفونت هلیکوباکتر پیلوری با چندین نوع از لنفوم معده نیز مرتبط است. بااینحال بیشتر افرادی که این میکروب را در معدهی خود دارند، هیچگاه دچار سرطان نمیشوند.
لنفوم معده: افرادی که دچار نوع خاصی از لنفوم معده به نام سرطان بافت لنفاوی لایهی مخاط معده (MALT) هستند، درمعرض خطر ابتلا به آدنوكارسینوم هستند. این امر احتمالا بدان علت است که لنفوم MALT معده توسط عفونت حاصل از باکتری هلیکوباکتر پیلوری ایجاد میشود.

رژیم غذایی: خطر ابتلا به سرطان معده در افرادی که دارای رژیمهای غذایی سرشار از غذاهای دودیشده، گوشتهای نمکسود شده و سبزیجات ترشیشده هستند، بیشتر است. نیتراتها و نیتریتها که معمولا در گوشتهای فرآوریشده دیده میشوند، میتوانند توسط باکتریهای خاصی نظیر همان هلیکوباکتر پیلوری به ترکیباتی تبدیل شوند که در حیوانات آزمایشگاهی موجب بروز سرطان معده میشوند. بهنظر میرسد که مصرف مقادیر زیاد میوه و سبزیجات تازه موجب کاهش خطر ابتلا به سرطان معده شود.
مصرف تنباکو: سیگار کشیدن موجب افزایش خطر ابتلا به سرطان معده بهخصوص سرطانهایی میشود که در بخش فوقانی معده و نزدیک مری رخ میدهند. میزان شیوع سرطان معده در افراد سیگاری تقریبا دو برابر افرادی است که سیگار نمیکشند.
سابقهی جراحی معده: احتمال بروز سرطان معده در افرادی که برای درمان بیماریهای غیرسرطانی نظیر زخم معده مورد عمل جراحی قرار گرفته و بخشی از معدهی آنها برداشته شده، بیشتر است. علت این امر شاید این باشد که در این حالت معده اسید کمتری تولید میکند و به باکتریهای تولیدکنندهی نیتریت فرصت رشد میدهد. برگشت صفرا از رودهی کوچک به داخل معده پس از عمل جراحی نیز به افزایش احتمال خطر میافزاید. این سرطانها معمولا سالها پس از انجام عمل جراحی پیش میآیند.
کمخونی پرنیسیوز: سلولهای خاصی در دیوارهی معده پروتئین فاکتور داخلی را میسازند که ما برای جذب ویتامین B12 به آن نیاز داریم. افرادی که دارای مقادیر کافی از این فاکتور داخلی نیستند، ممکن است درنهایت دچار کمبود ویتامین B12 شوند که این امر روی توانایی ساخت سلولهای خونی قرمز جدید تاثیر میگذارد و میتواند موجب بروز مشکلات دیگری نیز شود. این وضعیت به نام کمخونی پرنیسیوز شناخته میشود. علاوهبر کمخونی، افراد دچار این بیماری، در معرض خطر بالاتر ابتلا به سرطان معده نیز قرار دارند.
بيمارى منتريه (گاستروپاتی هایپرتروفیک): در این وضعیت، رشد اضافی پوشش معده موجب ایجاد چینهای بزرگی در معده و کاهش سطوح اسید معده میشود. از آنجایی این بیماری بسیار نادر است، مشخص نیست دقیقا تا چه حد موجب افزایش خطر ابتلا به سرطان معده میشود.
گروه خونی نوع A: بهدلایل ناشناخته، افرادی دارای گروه خونی A در معرض خطر بالاتر ابتلا به سرطان معده قرار دارند.

سندرمهای توارثی سرطان: برخی از وضعیتهای توارثی ممکن است خطر ابتلای فرد به سرطان معده را افزایش دهند، از جمله:
سرطان ارثی منتشرهی معده: این سندرم توارثی بهمیزان قابلتوجهی خطر توسعهی سرطان معده را افزایش میدهد. این بیماری نادر است، اما خطر ابتلا به سرطان معده درمیان این افراد درحدود ۸۰-۷۰ درصد است. زنانی که دچار این عارضه هستند، در خطر بالاتر ابتلا به نوع خاصی از سرطان سینه نیز قرار دارند. این بیماری حاصل جهش در ژن CDH1 است.
سندرم لینچ: سندرم لینچ که قبلا باعنوان HNPCC شناخته میشد، یک اختلال ژنتیکی توارثی است که خطر ابتلا به سرطان رودهی بزرگ، سرطان معده و برخی سرطانهای دیگر را افزایش میدهد. در بیشتر موارد، این اختلال بهعلت وجود نقصی در ژنهای MLH1 یا MSH2 ایجاد میشود اما ژنهای دیگری نیز میتوانند موجب بروز سندرم لینچ شوند مانند: ژنهای MLH3، MSH6، TGFBR2، PMS1 و PMS2.
پولیپوز آدنوماتوز خانوادگی: در رودهی بزرگ و گاهی معده و رودهی کوچک افراد مبتلا به این بیماری، پولیپهای زیادی تشکیل میشود. افرادی که مبتلا به این سندرم هستند در خطر ابتلا به سرطان رودهی بزرگ قرار دارند و احتمال بروز سرطان معده نیز در آنها نیز کمی افزایش مییابد. این سندرم در اثر جهشهایی که در ژن APC رخ میدهد، اتفاق میافتد.
ژنهای BRCA1 و BRCA2: افرادی که دارای جهشهایی در ژنهای سرطان سینه یعنی BRCA1 و BRCA2 هستند، نیز ممکن است در خطر بالاتر ابتلا به سرطان معده قرار داشته باشند.
سندرم لی–فرامنی: خطر ابتلا به چندین نوع سرطان از جمله سرطان معده در افرادی که دچار این سندرم هستند، بیشتر است. سندرم لی–فرامنی در اثر جهشی در ژن TP53 اتفاق میافتد.
سندرم پوتز جگرز: در معده و رودهی کوچک و همچنین دیگر قسمتهای بدن مانند بینی، مجاری هوایی ریهها و مثانهی افراد مبتلا به این سندرم پولیپهایی تشکیل میشود. پولیپهای معده و رودهی این بیماران از نوع خاصی هستند که هامارتوم نامیده میشوند. آنها میتوانند موجب بروز مشکلاتی نظیر خونریزی یا انسداد رودهی کوچک شوند. سندرم پوتزجگرز همچنین میتواند موجب بروز نقاط تیرهی خالمانندی روی لبها یا داخل لبها شود. افراد مبتلا به این سندرم در خطر ابتلا به سرطانهای سینه، رودهی بزرگ، پانکراس، معده و چندین عضو دیگر نیز هستند. این سندرم در اثر بروز جهشی در ژن STK1 رخ میدهد.
سابقهی خانوادگی سرطان معده: افرادی که خویشاوندان درجه یکی دارند که مبتلا به سرطان معده هستند، احتمال بیشتری وجود دارد که دچار آن شوند.
برخی از انواع پولیپ معده: پولیپها بافتهای رشدکردهی غیرسرطانی هستند که روی پوشش معده تشکیل میشوند. بسیاری از این پولیپها بهنظر نمیرسد که موجب افزایش خطر ابتلای فرد به سرطان معده شوند، اما پولیپهای آدﻧﻮﻣﺎﺗﻮز گاهی میتوانند به سرطان تبدیل شوند.
عفونت ناشی از ویروس اپشتینبار: ویروس اپشتینبار موجب مونونوکلئوز عفونی میشود. تقریبا تمام افراد بالغ در مرحلهای از زندگی خود دچار این عفونت شدهاند. ویروس اپشتینبار با برخی از فرمهای لنفوم مرتبط بوده است. این ویروس همچنین در سلولهای سرطانیِ حدود ۱۰-۵ درصد از افرادی که دچار سرطان معده هستند، دیده میشود. سرطان در این افراد دارای رشد آهستهتر و حالت تهاجمی کمتری است و انتشار آن نیز سرعت کمتری دارد. ویروس اپشتینبار در برخی از سلولهای سرطانی معده دیده شده است؛ اما هنوز آشکار نیست که آیا این ویروس واقعا موجب بروز سرطان معده میشود یا خیر.
مشاغل خاص: به نظر میرسد خطر ابتلا به سرطان معده در کارگران مشغول در صنایعی نظیر صنایع زغالسنگ، فلز و لاستیک بیشتر باشد.
نقص ایمنی متغیر شایع: افراد مبتلا به نقص ایمنی متغیر شایع در خطر بالاتر ابتلا به سرطان معده قرار دارند. سیستم ایمنی فردی که مبتلا به این بیماری است، نمیتواند در پاسخ به حضور میکروبها مقادیر کافی آنتیبادی تولید کند. افراد مبتلا، مکررا دچار عفونت و مشکلات دیگری نظیر گاستریت آتروفیک و کمخونی پرنیسیوز میشوند. احتمال ابتلای آنها به لنفوم گاستریت و سرطان معده نیز بیشتر است.
چه عواملی موجب سرطان معده میشوند؟
عوامل خطرساز شناختهی شدهی متعددی برای سرطان معده وجود دارد؛ اما هنوز مشخص نیست که چگونه این عوامل موجب میشوند سلولهای معده سرطانی شوند. چندین تغییر که تصور میشود وضعیتهایی پیشسرطانی باشند، ممکن است در پوشش معده اتفاق بیفتند که به برخی از آنها اشاره میشود:
در گاستریت آتروفیک مزمن غدد طبیعی معده تحلیل میروند یا وجود ندارند. همچنی میزانی از التهاب نیز وجود دارد یعنی سلولهای معده توسط سلولهای سیستم ایمنی دچار آسیب میشوند. گاستریت آتروفیک اغلب در اثر عفونت هلیکوباکتر پیلوری ایجاد میشود. این وضعیت همچنین میتواند در اثر واکنش خودایمنی بروز کند که در آن سیستم ایمنی فرد به سلولهای پوششی معده حمله میکند. برخی از افراد دچار این وضعیت، بهسمت ابتلا به کمخونی پرنیسیوز یا دیگر مشکلات معده نظیر سرطان میروند.
دیگر تغییر پیشسرطانی ممکن متاپلازی رودهای است. در این وضعیت، پوشش طبیعی معده با سلولهایی شبیه سلولهای پوششی روده، جایگزین میشوند. افراد دچار این بیماری معمولا دچار گاستریت آتروفیک مزمن نیز هستند. اینگه چگونه و چرا این تغییر اتفاق میافتد و بهسمت سرطان معده پیش میرود، بهخوبی درک نشده است. این امر ممکن است ارتباطی با عفونت هلیکوباکتر پیلوری داشته باشد.
در پژوهشهای اخیر شواهدی درمورد اینکه چگونه سرطان معده شکل میگیرد، ارائه شده است. برای نمونه هلیکوباکتر پیلوری و بهویژه برخی از سویههای خاص آن میتوانند مواد موجود در برخی از غذاها را به مواد شیمیایی تبدیل کنند که موجب ایجاد جهش در DNA-ی سلولهای پوششی معده میشوند. براین اساس میتوان توضیح داد که چرا برخی از غذاهای خاص نظیر گوشتهای فرآوریشده خطر ابتلا به سرطان معده را افزایش میدهند. ازطرف دیگر، برخی از غذاها که ممکن است موجب کاهش خطر ابتلا به سرطان معده شوند مانند میوهها و سبزیها حاوی آنتیاکسیدانهایی هستند که میتوانند مواد آسیبزننده به DNA را مهار کنند.
دانشمندان پیشرفتهای زیادی در زمینهی درک این موضوع حاصل کردهاند که چگونه تغییرات خاص در DNA میتواند موجب شود که سلولهای طبیعی معده به شیوهی غیرطبیعی رشد کنند و منجر به سرطان شوند. برخی از ژنها زمان رشد و تقسیم سلولها را کنترل میکنند:
- ژنهایی که به رشد و تقسیم سلول کمک میکنند، انکوژن نامیده میشوند.
- ژنهایی که تقسیم سلول را تحت کنترل میگیرند یا موجب میشوند که سلول در زمان مناسب بمیرد، ژنهای سرکوبکنندهی تومور نامیده میشوند.
آن دسته از تغییرات در DNA که موجب روشن شدن انکوژنها یا خاموش شدن ژنهای سرکوبکنندهی تومور شود، میتواند موجب بروز سرطان شود.
جهشهای به ارث رسیده در برخی از ژنها میتوانند موجب افزایش خطر ابتلای یک فرد به سرطان معده شوند. تصور میشود که جهشها تنها علت درصد کمی از سرطانهای معده باشند. بااینحال، برای شناسایی جهشهای ژنی که میتوانند موجب بروز برخی از سندرمهای سرطانی توارثی شوند، آزمایشهای ژنتیکی میتوان انجام داد. اکثر تغییرات ژنی که منجر به بروز سرطان معده میشوند، پس از تولد اتفاق میافتند. برخی از این تغییرات ممکن است ناشی از عوامل خطرسازی نظیر عفونت هلیکوباکتر پیلوری یا مصرف تنباکو باشند. اما دیگر تغییرات ژنی ممکن است فقط یک رویداد تصادفی باشند که گاهی بدون وجود علت خارجی درون سلولها اتفاق میافتند.
آیا سرطان معده قابل پیشگیری است؟
هیچ راه مطمئنی برای پیشگیری از سرطان معده وجود ندارد اما برای کاهش خطر ابتلا میتوان کارهایی را انجام داد.

رژیم غذایی، وزن بدن و فعالیت جسمی: تصور میشود کاهش چشمگیر شیوع سرطان معده در دهههای اخیر ناشی از این موضوع باشد که مردم، بسیاری از عوامل خطرساز مرتبط با رژیم غذایی را کنار گذاشتهاند. اینها شامل استفادهی بیشتر از یخچال برای نگهداری غذاها بهجای روشهایی مانند شور کردن، ترشی انداختن و دودی کردن است. برای کمک به کاهش خطر ابتلا به سرطان معده باید از رژیمهای غذایی که حاوی مقادیر زیادی از غذاهای دودی شده، ترشی و گوشت و ماهیهای نمکسود شده است، پرهیز کرد. رژیم غذایی حاوی مقادیر زیاد میوهها و سبزیجات تازه میتواند موجب کاهش خطر ابتلا به سرطان معده شود.
انجمن سرطان آمریکا یک رژیم غذایی سالم را با تاکید روی غذاهای گیاهی توصیه میکند. این توصیه شامل مصرف حداقل دو و نیم فنجان سبزی و میوه در هر روز میشود. انتخاب نانها و مواد غذایی تولید شده با استفاده از غلات کامل، بهجای غلات تصفیه شده و مصرف ماهی، مرغ و لوبیا بهجای گوشتهای قرمز و گوشتهای فرآوریشده نیز ممکن است به کاهش خطر ابتلا به سرطان کمک کند.
پرهیز از مصرف تنباکو: مصرف تنباکو خطر بروز سرطان معده را در ناحیهی نزدیک مری افزایش میدهد. مصرف تنباکو موجب افزایش خطر ابتلا به سرطانهای دیگر هم میشود.
 درمان عفونت ناشی از هلیکوباکتر پیلوری: این موضوع هنوز آشکار نیست که آیا افرادی که پوشش معدهی آنها بهطور مزمن تحتتاثیر عفونت ناشی از هلیکوباکتر پیلوری قرار دارد، ولی هیچ علامتی ندارند، باید با آنتیبیوتیکها تحتدرمان قرار بگیرند یا خیر. برخی از مطالعات اولیه نشان دادهاند که دادن آنتیبیوتیک به افرادی که دچار عفونت هلیکوباکتر پیلوری هستند ممکن است موجب کاهش تعداد ضایعات پیشسرطانی در معدهی آنها شود و خطر توسعهی سرطان معده را کاهش دهد. اما همهی مطالعات این رابطه را نشان ندادهاند. چندین راه برای بررسی وجود این عفونت در معدهی یک فرد وجود دارد:
درمان عفونت ناشی از هلیکوباکتر پیلوری: این موضوع هنوز آشکار نیست که آیا افرادی که پوشش معدهی آنها بهطور مزمن تحتتاثیر عفونت ناشی از هلیکوباکتر پیلوری قرار دارد، ولی هیچ علامتی ندارند، باید با آنتیبیوتیکها تحتدرمان قرار بگیرند یا خیر. برخی از مطالعات اولیه نشان دادهاند که دادن آنتیبیوتیک به افرادی که دچار عفونت هلیکوباکتر پیلوری هستند ممکن است موجب کاهش تعداد ضایعات پیشسرطانی در معدهی آنها شود و خطر توسعهی سرطان معده را کاهش دهد. اما همهی مطالعات این رابطه را نشان ندادهاند. چندین راه برای بررسی وجود این عفونت در معدهی یک فرد وجود دارد:
۱. سادهترین راه انجام یک آزمایش خونی است که آنتیبادیهای هلیکوباکتر پیلوری را در خون مورد جستوجو قرار میدهد. آنتیبادیها، پروتئینهایی هستند که سیستم ایمنی در پاسخ به عفونت آنها را تولید میکند. اگر نتیجهی آزمایش آنتیبادی مثبت باشد، نشاندهندهی این است که یا آن فرد دچار عفونت با این باکتری است یا اینکه قبلا به این عفونت دچار بوده، ولی در حال حاضر پاک شده است.
۲. روش دیگر این است که برای گرفتن نمونهای از سلولهای معده، آندوسکوپی انجام شود. برای تشخیص این باکتری یکسری آزمایشهای شیمیایی روی نمونه انجام میشود. همچنین میتوان با استفاده از یک میکروسکوپ این باکتری را در نمونه تشخیص داد. همچنین میتوان نمونه را کشت داد و بررسی کرد که آیا این باکتری از کشت این نمونه حاصل میشود یا خیر.
۳. آزمایشهای خاص تنفسی نیز برای تشخیص این باکتری وجود دارد. برای این کار فرد بیمار یک مایع حاوی اوره را مینوشد. اگر باکتری مورد نظر حضور داشته باشد، اوره دچار تغییر شیمیایی میشود (آزمایش تنفسی اوره).
مصرف آسپرین: بهنظر میرسد استفاده از آسپرین یا دیگر داروهای ضدالتهاب غیراستروییدی (NSAIDs) مانند ایبوپروفن یا ناپروکسن موجب کاهش خطر ابتلا به سرطان معده شوند. این داروها همچنین میتوانند خطر توسعهی پولیپهای رودهی بزرگ و سرطان رودهی بزرگ را کاهش دهند. اما در عینحال این داروها میتوانند موجب بروز خونریزیهای داخلی و مشکلات دیگری در برخی از افراد شوند. پزشکان برای پیشگیری از ابتلا به سرطان معده استفاده از داروهای NSAID را توصیه نمیکنند.
افرادی که در معرض خطر بالای ابتلا به سرطان معده قرار دارند
علت درصد کمی از سرطانهای معده، سندرم سرطان ارثی منتشرهی معده است اما این امر بسیار مهم است که این بیماری تشخیص داده شود زیرا بیشتر افرادی که دچار این وضعیت هستند، درنهایت مبتلا به سرطان معده خواهند شد.
داشتن سابقهی شخصی سرطان سینهی لوبولار تهاجمی قبل از پنجاه سالگی و نیز دارا بودن یک عضو خانواده که دچار سرطان معده است، نشان میدهد که آن فرد ممکن است دچار این سندرم نیز باشد. این افراد میتوانند یک آزمایش ژنتیکی انجام دهند. اگر نتیجهی آزمایش حاکی از این باشد که فرد دارای جهشی در ژن CDH1 است، توصیهی بسیاری از پزشکان این خواهد بود که قبل از توسعهی سرطان، معدهی فرد برداشته شود. دیگر سندرم سرطانی توارثی که همراهبا افزایش خطر ابتلا به سرطان معده است، سندرم لینچ است.
آیا سرطان معده در مراحل اولیه قابل تشخیص است؟
غربالگری، آزمایشی برای جستجوی یک بیماری نظیر سرطان در افرادی است که علامتی ندارند. در کشورهایی مانند ژاپن که سرطان معده بسیار شایع است، غربالگری موجب میشود بسیاری از موارد بیماری در همان مراحل اولیه و قابل درمان، شناسایی شود اما در کشورهایی که برای سرطان معده غربالگری عمومی انجام نمیشود، بیشتر افرادی که این بیماری را دارند تا زمانیکه علایم آنها بهحدی برسد که نیاز به معاینات پزشکی داشته باشند، شناسایی نمیشوند.
 علایم و نشانههای سرطان معده
علایم و نشانههای سرطان معده
سرطان معده در مراحل اولیه بهندرت موجب ایجاد علایمی در فرد بیمار میشود و بههمین خاطر تشخیص سرطان معده در مراحل اولیهی بیماری دشوار است. علایم و نشانههای سرطان معده میتواند شامل موارد زیر باشد:
- ضعف اشتها
- کاهش وزن
- درد در ناحیهی شکمی و بهخصوص در بخش بالای ناف
- احساس پری در بخش فوقانی شکم پس از صرف یک وعده غذای مختصر
- سوزش سر دل یا سوءهاضمه
- حالت تهوع
- استفراغ با یا بدون خون
- تورم یا تجمع مایع در ناحیهی شکم
- وجود خون در مدفوع
- کاهش تعداد سلولهای قرمز خون
بیشتر این علایم ممکن است در اثر عوامل دیگری بهغیر از سرطان مانند ویروسهای معده یا زخممعده نیز بروز کنند. این علایم همچنین ممکن است در سرطانهای دیگر نیز بروز کنند، اما افرادی که دارای هرکدام از این مشکلات هستند بهویژه اگر علایم آنها برطرف نشده یا بدتر میشود، لازم است برای تشخیص به پزشک مراجعه کنند.
آزمایشهای مرتبط با تشخیص سرطان معده
سرطان معده معمولا زمانی تشخیص داده میشود که فرد بهعلت علایمی که دارد به پزشک مراجعه میکند. پزشک تاریخچهی پزشکی فرد بیمار را پرسیده و او را معاینه میکند. اگر او مشکوک به سرطان معده باشد، باید آزمایشهایی انجام شود تا این تشخیص تأیید یا رد شود.
تاریخچه پزشکی و معاینه جسمی: پزشک از بیمار سوالاتی درمورد علایمی مانند مشکلات غذا خوردن، درد، نفخ و عوامل خطرساز مرتبط میپرسد. معاینهی جسمی به پزشک اطلاعاتی درمورد وضعیت سلامت عمومی، علایم احتمالی سرطان معده و دیگر مشکلات سلامتی خواهد داد و پزشک بهدنبال هرگونه تغییر غیرمعمول شکم فرد بیمار را بررسی خواهد کرد. اگر پزشک تصور کند فرد ممکن است مبتلا به سرطان معده یا دیگر مشکلات معده باشد، او را به یک متخصص معده ارجاع خواهد داد تا آزمایشهای بیشتری روی او انجام شود.
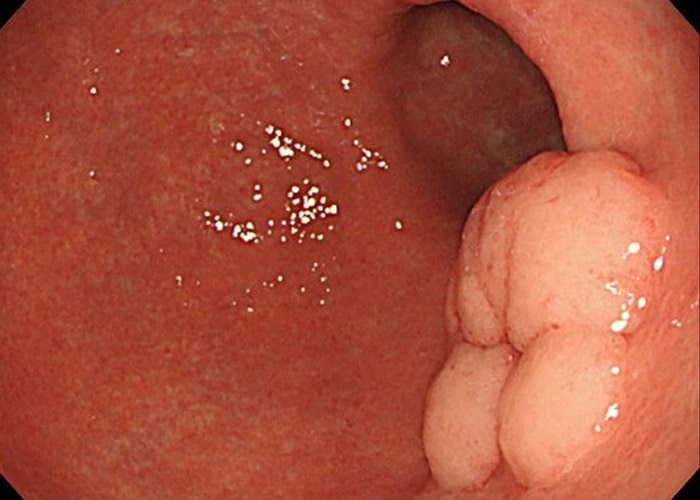
آندوسکوپی فوقانی: آندوسکوپی فوقانی یا EGD آزمایش اصلی تشخیص سرطان معده است. در این آزمایش، پزشک یک آندوسکوپ را که یک لولهی نازک دارای منبع نور و یک دوربین ویدئویی کوچک است، از راه گلو وارد معدهی فرد بیمار میکند. با این کار پزشک میتواند پوشش مری، معده و بخش ابتدایی رودهی کوچک را ببیند. اگر مناطق غیرطبیعی مشاهده شوند، با استفاده از ابزاری که به آندوسکوپ متصل است، نمونهبرداری انجام میشود. این نمونهها به آزمایشگاه فرستاده میشوند و با استفاده از میکروسکوپ مشخص میشود که آیا سلولهای سرطانی وجود دارند یا خیر. با استفاده از آندوسکوپ، سرطان معده میتواند شبیه یک تودهی برآمده یا قارچمانند، یا مناطق ضخیم شده، مسطح و پراکنده از مخاط دیده شود که با عنوان لینیت پلاستیکا شناخته میشوند. سندرم سرطان ارثی منتشرهی معده، اغلب ازطریق آندوسکوپی قابل رویت نیست.
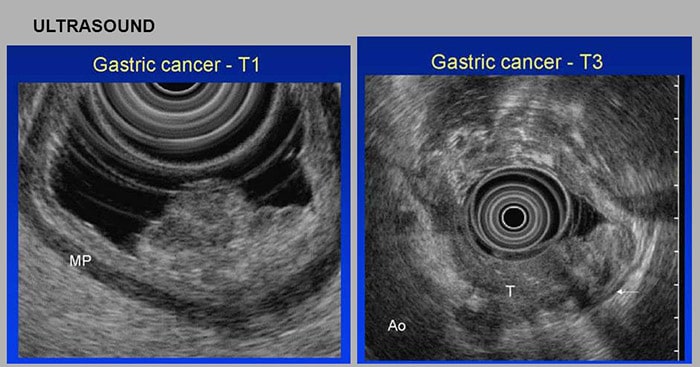
اولتراسوند آندوسکوپی: در روش اولتراسوند از امواج صوتی برای تولید تصاویری از اندامهایی مانند معده استفاده میشود. طی یک اولتراسوند استاندارد، یک ابزار عصامانند که مبدل نامیده میشود، روی پوست قرار داده میشود. این دستگاه امواج صوتی تولید میکند و سپس امواج بازگشتی از اندامهای داخلی را تشخیص میدهد. الگوی این اکوها توسط یک کامپیوتر پردازش میشود و یک تصویر سیاهسفید روی صفحهی نمایش نشان داده میشود. دراولتراسوند آندوسکوپی (EUS)، یک مبدل کوچک در انتهای آندوسکوپ تعبیه میشود. پس از آماده شدن بیمار، آندوسکوپ از گلوی او عبور داده میشود و به معده میرسد. با این کار مبدل میتواند روی دیوارهی معده، جایی که سرطان میتواند وجود داشته باشد، قرار گیرد. پزشکان میتوانند لایههای معده و نیز گرههای لنفاوی و سایر ساختارهای نزدیک معده را مورد بررسی قرار دهند. کیفیت این تصویر بهعلت فاصلهی کوتاهتری که امواج صوتی طی میکنند، از تصویر حاصل از یک اولتراسوند استاندارد بهتر است. مزیت اصلی روش EUS در ارتباط با مشاهدهی میزان انتشار سرطان در دیوارهی معده، بافتها و گرههای لنفاوی مجاور است. این روش همچنین میتواند برای هدایت سوزن بیوپسی (نمونهبرداری) استفاده شود.
بیوپسی: درصورتیکه ازطریق آندوسکوپ یا تصویربرداری، یک منطقهی غیرطبیعی در معده مشاهده شود، پزشک ممکن است مشکوک به وجود سرطان شود اما تنها راه برای تشخیص نهایی این موضوع انجام یک نمونهبرداری است. در عمل نمونهبرداری پزشک نمونهای از سلولهای منطقهی غیرطبیعی را برمیدارد. نمونهبرداریهایی که با هدف بررسی سرطان معده انجام میشوند، اغلب درجریان آندوسکوپی فوقانی معده گرفته میشوند. اگر پزشک در جریان آندوسکوپی هرگونه منطقهی غیرطبیعی در پوشش معده مشاهده کند، ابزار نمونهبرداری را ازطریق آندوسکوپ وارد معده میکند. برخی از انواع سرطانهای معده میتوانند در عمق دیوارهی معده بروز کنند که این امر موجب میشود نمونهبرداری از آنها با استفاده از روش آندوسکوپی استاندارد دشوار شود. اگر پزشک گمان کند سرطان ممکن است در عمق دیوارهی معده اتفاق افتاده باشد، میتواند از روش اولتراسوند اندوسکوپی برای هدایت سوزن نمونهبرداری به دیوارهی معده استفاده کند. نمونهبرداری همچنین ممکن است از مناطق احتمالی انتشار سرطان مانند گرههای لنفاوی مجاور یا مناطق مشکوک در دیگر قسمتهای بدن انجام شود.
آزمایش نمونههای بیوپسی
نمونههای بیوپسی برای مشاهده زیر یک میکروسکوپ به آزمایشگاه فرستاده شده و از لحاظ وجود سرطان و نوع سرطان مورد بررسی قرار میگیرند. اگر نمونه، حاوی سلولهای سرطانی باشد، ممکن است، آزمایشهای بیشتری انجام شود. برای مثال ممکن است تومور مورد بررسی قرار گیرد تا معلوم شود که آیا دارای سطوح بالایی از یک پروتئین محرک رشد است که HER2 نامیده میشود یا خیر. تومورهایی که در آنها سطوح HER2 بالا است، HER2مثبت نامیده میشوند. سرطانهای معدهای که HER2مثبت هستند، میتوانند توسط داروهایی که پروتئین HER2 را مورد هدف قرار میدهند، درمان شوند. دو روش مختلف برای بررسی نمونهی بیوپسی وجود دارد:
۱. ایمنوهیستوشیمی (IHC): در این آزمایش آنتیبادیهای خاصی که به پروتئین HER2 میچسبند، به نمونه اضافه میشوند. اگر تعداد زیادی از این پروتئین موجود باشد، رنگ سلولها تغییر خواهد کرد. تغییر رنگ با میکروسکوپ مورد بررسی قرار میگیرد. نتایج این آزمایش بهصورت 0، 1+، 2+ یا 3+ گزارش میشوند.
۲. هیبریدیزاسیون درمحل (FISH): در این آزمایش از قطعات DNA نشاندار شده بوسیلهی فلورسنت استفاده میشود که بهطور اختصاصی به کپیهای ژن HER2 موجود در سلولها متصل شده و تعداد آنها با استفاده از یک میکروسکوپ خاص قابل شمارش است.
معمولا ابتدا آزمایش IHC انجام میشود. اگر نتیجه 0 یا 1+ بود، سرطان HER2منفی است. افراد دارای تومورهای HER2منفی با داروهایی که HER2 را مورد هدف قرار میدهند، درمان نمیشوند. اگر جواب آزمایش 3+ بود، آن سرطان HER2مثبت است. بیماران دارای تومورهای HER2مثبت ممکن است با داروهایی نظیر تراستوزوماب مورد درمان قرار گیرند. زمانیکه نتیجهی آزمایش 2+ باشد، وضعیت HER2 تومور مشخص نیست. این امر اغلب منجر به آزمایش تومور با استفاده از تکنیک FISH میشود.
در آزمایش دیگری ممکن است تومور از لحاظ وجود مقدار معینی از پروتئین بازرسیکنندهی ایمنی خاصی به نام PD-L1بررسی شود. اگر چنین باشد، تومور ممکن است با یک مهارکنندهی پروتئینی مانند پمبرولیزوماب تحت درمان قرار گیرد.
آزمایشهای تصویربرداری
در آزمایشهای تصویربرداری برای ایجاد تصاویری از داخل بدن از اشعهی ایکس، میدانهای مغناطیسی، امواج صوتی یا مواد رادیواکتیو استفاده میشود. آزمایشهای تصویربرداری ممکن است به دلایل مختلفی انجام شود:
- برای تشخیص سرطانی بودن یک منطقهی مشکوک
- برای مشاهدهی میزان گسترش سرطان
- برای کمک به تعیین میزان اثرگذاری درمان
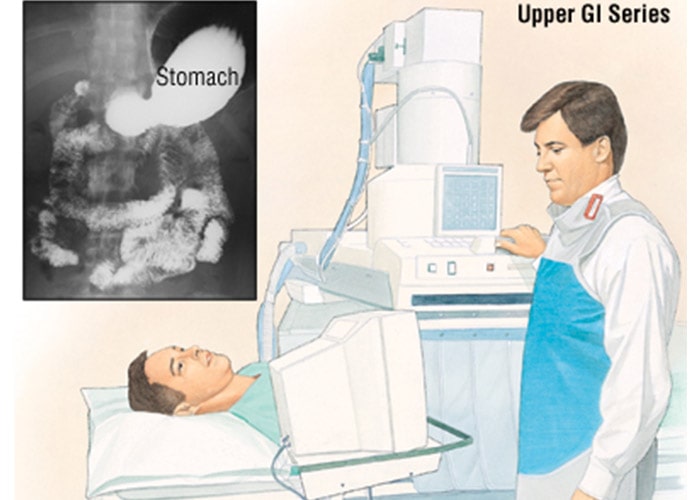
آزمایشهای تصویربرداری سری GI: در این آزمایش با استفاده از اشعهی ایکس پوشش داخلی مری، معده و بخش ابتدایی رودهی کوچک مورد بررسی قرار میگیرد. این روش نسبتبه آندوسکوپی، کمتر برای تشخیص سرطان معده یا دیگر مشکلات معده استفاده میشود زیرا ممکن است برخی از مناطق غیرطبیعی را نشان ندهد و نیز به پزشکان امکان نمونهبرداری از بافت را نمیدهد. البته این روش نسبتبه آندوسکوپی کمتر تهاجمی است و در برخی موقعیتها میتواند مفید باشد.
بهمنظور انجام این آزمایش، بیمار یک محلول گچمانند سفید را که حاوی باریوم است، مینوشد. باریوم روی پوشش مری، معده و رودهی کوچک مینشیند. سپس چندین تصویر اشعهی ایکس گرفته میشود. از آنجایی که اشعهی ایکس قادر به عبور از باریوم عبور نیست، این عکسها میتوانند وجود هر ناهنجاری در پوشش این اندامها را نشان دهند. برای تشخیص سرطان معده در مراحل اولیه، از تکنیک کنتراست دوگانه نیز استفاده میشود. در این روش بعد از اینکه بیمار محلول باریوم را خورد، یک لولهی نازک وارد معده او میشود و ازطریق آن هوا بهداخل معده پمپ میشود. این امر نازک شدن لایهی باریوم را به دنبال دارد و حتی ناهنجاریهای کوچک نیز نمایان خواهند شد.
توموگرافی رایانهای: در سیتیاسکن از اشعهی ایکس برای ایجاد تصاویر دقیق و مقطعی از بدن استفاده میشود. سیتیاسکنها اغلب تصاویر نسبتا واضحی ایجاد میکنند و موقعیت سرطان را نشان میدهند. سیتیاسکن همچنین اندامهای مجاور معده مانند کبد و نیز گرههای لنفاوی و اندامهای دورتری را که سرطان ممکن است به آنها سرایت کرده باشد، نشان میدهند. سیتیاسکن میتواند به تعیین مرحلهی سرطان و نیز اینکه آیا جراحی برای آن فرد گزینه مناسبی است یا خیر، کمک کند.
بیوپسی هدایتشده بوسیله سیتیاسکن: از سیتیاسکن برای هدایت سوزن بیوپسی به داخل منطقهی مشکوک انتشار سرطان نیز استفاده میشود. بیمار روی میز سیتیاسکن قرار میگیرد و پزشک سوزن بیوپسی را بهسمت توده هدایت میکند. سیتیاسکنها آنقدر تکرار میشوند تا زمانیکه سوزن به توده برسد. یک نمونه کوچک برداشته و زیر میکروسکوپ مورد بررسی قرار میگیرد.
مقالههای مرتبط:
اسکن MRI: مانند سیتیاسکن، اسکنهای MRI نیز تصویری دقیق از بافتهای نرم بدن مهیا میکنند. اما در اسکنهای MRI بهجای اشعهی ایکس از امواج رادیویی و میدان مغناطیسی قوی استفاده میشود.
اسکن PET: بهمنظور انجام یک اسکن PET، ابتدا یک مادهی رادیواکتیو به فرد تزریق میشود. این ماده عمدتا در سلولهای سرطانی تجمع خواهد یافت. در ادامه، برای ایجاد تصویری از مناطق رادیواکتیو در بدن، از یک دوربین خاص استفاده میشود. این تصویر به دقت سیتیاسکن یا اسکن MRI نیست ولی میتواند برای مشاهدهی مناطقی که سرطان ممکن است، منتشر شده باشد، مورد استفاده قرار گیرد.
تصویربرداری از قفسه سینه به کمک اشعه ایکس: این آزمایش زمانی مفید است که احتمال انتشار سرطان به ریهها وجود داشته باشد. البته اگر یک سیتیاسکن از قفسهی سینه انجام شده باشد، این آزمایش ضرورتی ندارد.
لاپاراسکوپی: از این روش معمولا زمانیکه سرطان معده تشخیص داده شده باشد، استفاده میشود. اگرچه سیتیاسکن یا MRI میتوانند تصاویر دقیقی از داخل بدن ایجاد کنند، ولی ممکن است نتوانند تومورهای خیلی کوچک را نشان دهند. پزشکان ممکن است قبل از انجام عمل جراحی برای تأیید وجود سرطان در معده و قابل برداشت بودن آن، عمل لاپاراسکوپی را انجام دهند. این عمل در یک اتاق عمل و تحت بیهوشی عمومی انجام میشود. یک لاپاراسکوپ (یک لولهی نازک انعطافپذیر) ازطریق منفذی کوچک در پهلوی بیمار وارد بدن او میشود. لاپاراسکوپ دارای یک دوربین ویدئویی کوچک در انتهای خود است که تصاویر داخل شکم را به یک صفحهی نمایش میفرستد.
با استفاده از این روش پزشکان میتوانند به سطوح اندامها و گرههای لنفاوی مجاور نگاه نزدیکتری بیندازند یا حتی نمونههای کوچکی نیز بگیرند. اگر انتشار سرطان به چشم نیاید، گاهی پزشکان شکم را با استفاده از محلول نمکی شستشو میدهند. این مایع سپس برداشته میشود و برای بررسی حضور احتمالی سلولهای سرطانی مورد بررسی قرار میگیرد. اگر چنین باشد، به این معنا است که سرطان منتشر شده حتی اگر انتشار آن قابلمشاهده نباشد. گاهی نیز عمل لاپاراسکوپی با اولتراسوند ترکیب میشود تا تصویر بهتری از سرطان فراهم شود.
تستهای آزمایشگاهی: پزشکان درهنگام جستوجو بهدنبال علایم سرطان معده ممکن است انجام یک آزمایش شمارش سلولهای خونی را تجویز کنند تا اگر کمخونی وجود داشته باشد (که میتواند در اثر خونریزی ناشی از سرطان پیش آمده باشد) تشخیص داده شود. یک آزمایش خون مخفی در مدفوع نیز ممکن است انجام شود تا اگر خونی در مدفوع وجود دارد که به چشم نمیآید، مشخص شود.
پزشک ممکن است درصورت تشخیص سرطان آزمایشهای دیگری نیز تجویز کند، مخصوصا اگر قرار باشد فرد بیمار جراحی شود. برای نمونه یکسری آزمایشهای خونی برای اطمینان از عملکرد طبیعی کلیه و کبد و انعقاد طبیعی خون انجام میشود. اگر قرار باشد عمل جراحی انجام شود یا اینکه فرد داروهایی را مصرف میکند که روی قلب او تأثیرگذار هستند، ممکن است برای بررسی عملکرد قلب یک الکتروکاردیوگرام و یک اکوکاردیوگرام نیز انجام شود.
مراحل سرطان معده
بعد از اینکه وجود سرطان معده تأیید شد، پزشکان وضعیت سرطان را از لحاظ انتشار و وسعت انتشار مورد بررسی قرار میدهند. تعیین مرحلهی سرطان تشریح کنندهی وضعیت سرطان در بدن است. این امر به تعیین میزان وخیم بودن سرطان و اتخاذ بهترین روش درمان کمک میکند. مرحلهی ابتدایی سرطان معده مرحلهی صفر نامیده میشود و سپس وارد مراحل یک تا چهار میشود. بهعنوان یک قانون، هرچه عدد کمتر باشد، نشاندهندهی این است که میزان انتشار سرطان کمتر بوده است. عدد بیشتر مانند مرحلهی چهار نشاندهندهی انتشار وسیع سرطان است. اگرچه تجربهی هر فرد از سرطان منحصربهفرد است، سرطانها در مراحل یکسان دارای چشمانداز مشابهی هستند و اغلب به روش یکسانی مورد درمان قرار میگیرند.
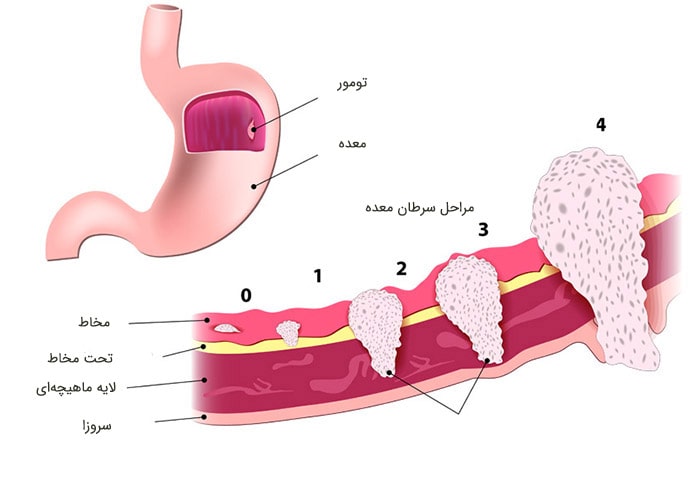
سیستم تعیین مرحلهای که برای سرطان معده استفاده میشود، سیستم TNM است که براساس سه گروه از اطلاعات کلیدی انجام میشود:
اندازهی تومور (T): سرطان تا چه حد در پنج لایهی دیوارهی معده رشد کرده است؟ آیا سرطان به ساختارها یا اندامهای مجاور نیز رسیده است؟
انتشار سرطان به گرههای لنفاوی مجاور (N): آیا سرطان به گرههای لنفاوی مجاور سرایت کرده است؟
انتشار سرطان به قسمتهای دور (M): آیا سرطان به گرههای لنفاوی دورتر یا اندامهایی نظیر کبد یا ریهها رسیده است؟
اعداد یا حروفی که پس از T، N و M میآیند، جزییات بیشتری درمورد این ویژگیها فراهم میکنند. اعداد بزرگتر بهمعنای این هستند که پیشروی سرطان بیشتر بوده است. وقتی که طبقهبندی سرطان معدهی یک فرد از لحاظ T، N و M مشخص شد، این اطلاعات در فرایندی که گروهبندی مرحله نامیده میشود با هم ترکیب میشوند تا یک مرحلهی کلی برای بیماری تعیین شود.
درمان سرطان معده
وقتی بیماری سرطان معده در فردی تشخیص داده شد، تیم پزشکی درمورد گزینههای درمانی موجود با او صحبت خواهند کرد و مزایا و معایب هر روش مورد بحث قرار میگیرد.
جراحی سرطان معده
جراحی درصورتیکه فرد مبتلا شرایط آن را داشته باشد، بخشی از درمان بسیاری از مراحل سرطان معده است. اگر بیماری در مراحل صفر، یک، دو یا سه باشد و فرد بیمار بهاندازهی لازم از سلامتی برخوردار باشد، جراحی (اغلب همراهبا دیگر درمانها) تنها شانس واقعی برای درمان در این مراحل خواهد بود. جراحی ممکن است برای حذف سرطان و بخش یا تمام معده و برخی از گرههای لنفاوی اطراف بسته به نوع و مرحلهی سرطان معده، انجام شود. جراح تلاش خواهد کرد تا جایی که ممکن است قسمتهای سالم معده را باقی بگذارد. گاهی مواقع نیاز است برخی اندامهای دیگر نیز برداشته شوند.
جراحیهای مختلفی برای درمان سرطان معده استفاده میشوند:
برش آندوسکوپی
از روشهای جراحی برش آندوسکوپی مخاط و برش آندوسکوپی تحت مخاط فقط برای درمان برخی از سرطانها در مراحل بسیار ابتدایی که در آنها احتمال سرایت سرطان به گرههای لنفاوی بسیار پایین باشد، استفاده میشود. در این فرایندها نیازی به ایجاد شکاف در پوست نیست. درعوض جراح یک آندوسکوپ را از راه گلو به معده میرساند. ابزار جراحی ازطریق آندوسکوپ وارد معده و تومور و بخشی از دیوارهی سالم اطراف آن برداشته میشود.
جراحی معده جزئی
اغلب این عمل درصورتی توصیه میشود که سرطان تنها در بخش تحتانی معده بروز کرده باشد. از این روش کمتر برای سرطانهایی که تنها در بخش فوقاتی معده بروز کردهاند، استفاده میشود. تنها قسمتی از معده و گاهی همراهبا بخشی از مری یا بخش ابتدایی رودهی کوچک (دوازدهه) برداشته میشود. سپس بخش باقیماندهی معده مجددا متصل میشود. بخشی از اومنتوم (لایهای از بافت چربی که معده و رودهی کوچک را میپوشاند) نیز همراهبا گرههای لنفاوی مجاور و احتمالا طحال و بخشهایی از دیگر اندامهای مجاور نیز جدا میشود.
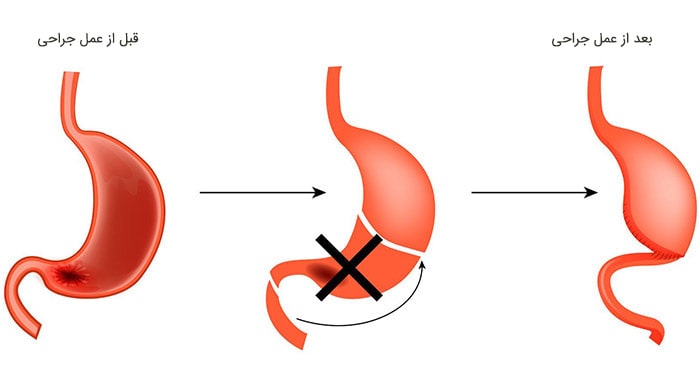
جراحی معده کلی
این عمل درصورتی انجام میشود که سرطان در کل معده پخش شده باشد. این روش همچنین اغلب درصورتی که سرطان در بخش فوقانی معده نزدیک مری اتفاق افتاده باشد، نیز توصیه میشود. پزشک جراح کل معده، گرههای لنفاوی مجاور و اومونتوم را برمیدارد. طحال و بخشهایی از مری، رودهی کوچک، پانکراس یا دیگر اندامهای مجاور نیز ممکن است برداشته شود. سپس انتهای مری به رودهی کوچک متصل میشود. این کار موجب میشود غذا از مری وارد رودهی کوچک شود.
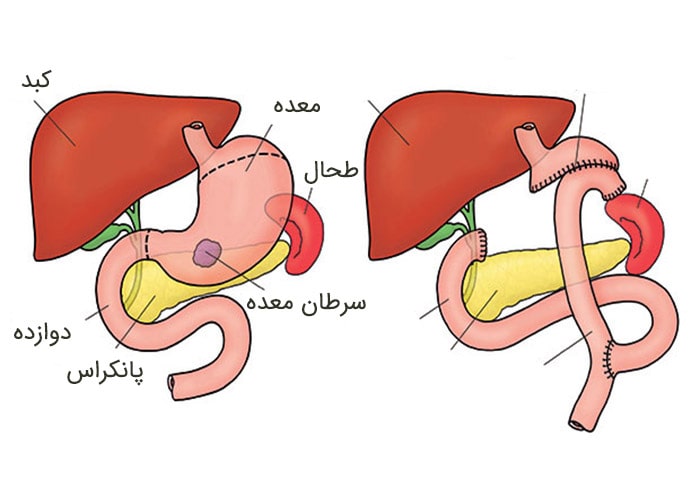 اغلب جراحیهای معده کلی و جرئی ازطریق ایجاد یک شکاف بزرگ در پوست شکم انجام میشوند. این عمل در برخی از مراکز پزشکی با استفاده از لاپاراسکوپی انجام میشود.
اغلب جراحیهای معده کلی و جرئی ازطریق ایجاد یک شکاف بزرگ در پوست شکم انجام میشوند. این عمل در برخی از مراکز پزشکی با استفاده از لاپاراسکوپی انجام میشود.
برداشت گرههای لنفاوی
در جراحی معده کلی یا جزئی، گرههای لنفاوی مجاور نیز برداشته میشوند. این کار بخش بسیار مهمی از عمل است. بسیاری از پزشکان معتقدند که موفقیت این عمل مستقیما وابسته به این موضوع است که چه تعداد از گرههای لنفاوی برداشته میشوند. در آمریکا توصیه میشود که حین انجام این نوع جراحی معده، باید حداقل ۱۵ گرهی لنفاوی برداشته شود. جراحان ژاپنی در این زمینه از موفقیت بالایی برخوردار هستند و بسیاری از گرههای لنفاوی نزدیک سرطان را برمیدارند.
جراحی تسکین دهنده
درمورد افرادی که حتی با جراحی نمیتوان سرطان معدهی آنها را حذف کرد، باز هم میتوان از جراحی برای کمک به پیشگیری یا تسکین علایم یا عوارض جانبی استفاده کرد. حذف بخشی از معده با تومور میتواند به درمان مشکلاتی نظیر خونریزی، درد یا انسداد معده کمک کند حتی اگر موجب درمان سرطان نشود. بهعلت اینکه هدف این نوع جراحی درمان سرطان نیست، نیازی نیست گرههای لنفاوی مجاور و بخشهای دیگر اندامها برداشته شود.
کنارگذاری معده
تومورهای موجود در بخش پایینی معده ممکن است درنهایت بهاندازهای بزرگ شوند که مانع خروج غذا از معده شوند. یک گزینه برای حل این مشکل این است که بخش پایین معده کنار گذاشته شود. این کار ازطریق متصل کردن بخشی از رودهی کوچک به بخش فوقانی معده انجام میشود. با این کار غذا از مسیر جدید از معده خارج میشود.
تخریب تومور بهکمک آندوسکوپی
در برخی موارد مانند در وضعیت افرادی که برای انجام عمل جراحی شرایط سلامتی لازم را ندارند، میتوان از یک آندوسکوپ برای هدایت پرتو لیزر و تبخیر بخشهایی از تومور استفاده کرد. این کار برای پیشگیری از خونریزی یا رفع انسداد بدون نیاز به عمل جراحی مفید است.
استنتگذاری
یک گزینهی دیگر برای پیشگیری از انسداد معده توسط تومور، استفاده از آندوسکوپ برای قرار دادن یک استنت (یک لولهی فلزی توخالی) در محل ورود معده به روده است. این کار موجب میشود این مسیر باز بماند و غذا از آن عبور کند. برای تومورهایی که در بخش فوقانی معده قرار دارند، این استنت در محل اتصال مری به معده قرار داده میشود. برای تومورهایی که در بخش تحتانی معده وجود دارند، استنت در محل اتصال معده و رودهی کوچک جای میگیرد.

قرار دادن لوله غذا
برخی از افراد مبتلا به سرطان معده قادر نیستند بهاندازهی کافی غذا بخورند. در این وضعیت، یک عمل کوچک انجام میشود تا یک لولهی غذا ازطریق پوست ناحیهی شکم وارد قست دور معده یا رودهی کوچک شود. پس از آن مواد مغذی محلول میتواند مستقیما وارد لوله شود.

عوارض جانبی و مشکلات احتمالی ناشی از جراحی معده
جراحی برای درمان سرطان معده کار دشواری است و میتواند عوارضی نظیر خونریزی در اثر جراحی، ایجاد لختههای خونی و آسیب به اندامهای مجاور طی انجام عمل را بههمراه داشته باشد. بهندرت ارتباطات جدیدی بین انتهای معده یا مری و رودهی کوچک ایجاد شده است، ممکن است دچار نشتی شود. تکنیکهای جراحی طی سالهای اخیر پیشرفت زیادی کرده است و فقط حدود ۲-۱ درصد از افراد در اثر جراحی معده از دنیا میروند. این تعداد در مواردی که عمل پیچیدهتر میشود مثلا زمانیکه تمام گرههای لنفاوی برداشته میشود، بیشتر است و در مواردی که توسط جراحان باتجربه انجام شود، کاهش مییابد.
پس از انجام جراحی معدهی کلی یا جزئی فرد بیمار برای چند روز مجاز به مصرف غذا و آب نخواهد بود. این کار برای این است که لولهی گوارشی بهبود پیدا کند و اطمینان حاصل شود که در بخشهایی که جراح طی عمل آنها را بخیه زده است، نشتی وجود ندارد. فرد بیمار ممکن است پس از بهبود از عمل دچار عوارضی نظیر حالت تهوع، سوزش سر دل، درد شکمی و اسهال بهخصوص بعد از غذا خوردن شود. این اثرات جانبی حاصل این واقعیت هستند که قسمتی یا تمام معده برداشته شده است و غذا بهسرعت وارد رودهی کوچک میشود. این اثرات جانبی اغلب با گذشت زمان بهتر میشوند اما در برخی از افراد ممکن است برای مدتزمان طولانی باقی بمانند.
پس انجام عمل جراحی معدهی کلی یا جزئی لازم است رژیم غذایی تغییر کند و بزرگترین تغییر این است که باید فرد بیمار به دفعات بیشتر و در مقادیر کمتری غذا بخورد. حجمی از معده که برداشته شده است تعیینکنندهی این است که فرد بیمار چقدر میتواند غذا بخورد. معده به جذب برخی از ویتامینها کمک میکند، بنابراین افرادی که عمل جراحی برداشت معده را انجام میدهند، ممکن است دچار کمبود ویتامین شوند. اگر بخشهای خاصی از معده برداشته شود، پزشکان مکملهای ویتامینی تجویز میکنند که برخی از آنها فقط باید تزریق شوند.
فرد بیمار قبل از انجام عمل جراحی باید از پزشک بپرسد که چه مقدار از معدهی او قرار است برداشته شود. برخی از جراحان تلاش میکنند تاجایی که ممکن است بخشهای سالم معده باقی بماند تا بیمار بتواند پس از آن بهطور معمول غذا بخورد. مشکل این کار این است که احتمال عود سرطان وجود دارد. بار دیگر تاکید میشود که برای انجام این عمل جراح باید بهاندازهی کافی تجربه داشته باشد.
شیمیدرمانی برای درمان سرطان معده
در روش شیمیدرمانی، از داروهای ضدسرطان بهروش تزریقی یا خوراکی استفاده میشود. این داروها وارد جریان خون میشوند و به تمام نقاط بدن میرسند. این روش درمان برای سرطانی که در بخشهای مختلف بدن پراکنده شده، سودمند است. شیمیدرمانی به روشهای مختلفی برای درمان سرطان معده مورد استفاده قرار میگیرد:
این داروها را میتوان قبل از انجام عمل جراحی سرطان معده مصرف کرد. این کار میتواند موجب کوچک شدن تومور و آسانتر شدن عمل جراحی شود. این روش همچنین میتواند از بازگشت سرطان پیشگیری و به بیمار کمک کند بیشتر زنده بماند. برای برخی از مراحل سرطان معده این روش یکی از گزینههای استاندارد درمانی است. اغلب پس از عمل نیز بیمار این داروها را مصرف خواهد کرد.
شیمیدرمانی ممکن است تنها پس از عمل برداشت سرطان انجام شود. هدف از این روش، کشتن سلولهای سرطانی است که ممکن است پس از عمل بهجای مانده باشند. این امر موجب ممانعت از بازگشت سرطان میشود. اغلب برای سرطان معده، شیمیدرمانی بههمراه اشعهدرمانی پس از عمل انجام میشود. این روش ترکیبی بهویژه درمورد سرطانهایی که کاملا بهوسیلهی جراحی قابلبرداشت نیستند، مفید است.
شیمیدرمانی ممکن است گزینهی درمانی نخست برای سرطان معدهای باشد که به مناطق دور بدن سرایت کرده است. این روش ممکن است به کاهش اندازهی تومورهای سرطانی یا کاهش رشد آن کمک کند و در عینحال موجب بهبود علایم در برخی از بیماران شود و به آنها کمک کند بیشتر زنده بمانند.
داروهای شیمیدرمانی بهصورت دورهای مصرف میشوند. پس از هر دوره از درمان، یک دورهی استراحت درنظر گرفته میشود که فرصتی برای بازسازی بدن است. هر دورهی درمان معمولا چندهفته طول میکشد. برخی از داروهای مهم شیمیدرمانی برای درمان سرطان معده عبارتنداز:
- ۵-FU که اغلب همراهبا لوکوورین تجویز میشود
- کاپسیتابین
- کربوپلاتین
- سیسپلاتین
- دوستاکسل
- اپیروبیسین
- ایرینوتکان
- اگزالیپلاتین
- پاکلیتاکسل
بسته به وضعیت (مرحلهی سرطان، سلامت عمومی فرد و اینکه آیا شیمیدرمانی همراهبا اشعهدرمانی انجام میشود)، از این داروها بهتنهایی یا در ترکیب با دیگر داروهای شیمیدرمانی یا داروهای هدفمند استفاده میشود.
اثرات جانبی شیمیدرمانی
داروهای شیمیدرمانی به سلولهایی که بهسرعت در حال تقسیم هستند، حمله میکنند. اما برخی از سلولهای بدن مانند آنهایی که در مغز استخوان، پوشش دهان و رودهی کوچک و فولیکولهای مو نیز قرار گرفتهاند، دارای تقسیم سریعی هستند. این سلولها نیز ممکن است تحتتاثیر این داروها قرار گیرند که این امر میتواند منجربه بروز عوارض جانبی شود. نوع اثرات جانبی بستگی به نوع داروها، مقداری که مصرف میشود و طول مدت درمان دارد. اثرات جانبی کوتاهمدت معمول درمورد اکثر داروهای شیمیدرمانی میتوانند شامل موارد زیر باشند:
- حالت تهوع و استفراغ
- از دست دادن اشتها
- ریزش مو
- اسهال
- زخمهای دهانی
- افزایش احتمال عفونت
- خونریزی یا کبودی پس از جراحات کوچک
- خستگی و تنگی نفس
این اثرات جانبی اغلب کوتاهمدت بوده و وقتی دورهی درمان به پایان رسد، از بین میروند. برای مثال پس از پایان درمان، رویش مو مجددا آغاز میشود. اما فرد بیمار باید درمورد عوارض جانبی این داروها با پزشک صحبت کند؛ زیرا روشهایی برای کاهش این تاثیرات وجود دارد. برخی از داروهای شیمیدرمانی دارای اثرات جانبی بهخصوصی هستند:
نوروپاتی: سیسپلاتین، اگزالیپلاتین، دوستاکسل و پاکلیتاکسل میتوانند به اعصاب خارج از مغز و نخاع آسیب وارد کنند. این امر گاهی منجر به بروز علایمی (عمدتا در دستها و پاها) مانند درد، سوزش یا حس سوزنسوزن شدن، حساسیت به سرما یا گرما یا ضعف میشود. در بیشتر موارد با توقف درمان این علایم ناپدید میشوند، اما در برخی بیماران ممکن است این اثرات ماندگارتر باشند. اگزالیپلاتین همچنین میتواند روی اعصب گلو تأثیرگذار باشد و موجب درد گلو شود که این وضعیت هنگام خوردن یا نوشیدن غذاها یا مایعات سرد بدتر میشود. این درد میتواند منجر به بروز مشکلات بلع و حتی تنفس شود و ممکن است تا چند روز پس از درمان ادامه داشته باشد.
آسیب قلبی: دوکسورابیسین، اپیروبیسین و برخی از دیگر داروها درصورتی که برای مدت طولانی یا در دُزهای بالا استفاده شوند، ممکن است موجب ورود آسیب دائمی به قلب شوند. به این دلیل پزشکان بهدقت دزهای این داروها را کنترل میکنند و از آزمایشهای قلبی برای نظارت بر عملکرد قلب بیمار استفاده میکنند. باید بهمحض مشاهدهی نخستین علامت از آسیب قلبی درمان با این داروها متوقف شود.
طی درمان با كاپسيتابين یا ۵-FU ممکن است سندرم دست و پا رخ دهد. این علایم با قرمز شدن دست و پا آغاز میشود و میتواند به درد و حساسیت در کف دست و پا بینجامد. پوست ممکن است تاول زده و پوستهپوسته شود و گاهی نیز زخمهای باز دردناک ایجاد میشوند. این علایم بهتدریج با توقف مصرف دارو یا کاهش مقدار مصرف دارو بهتر میشوند. بهترین راه برای پیشگیری از سندرم دست و پای شدید این است که با آغاز علایم اولیه به پزشک اطلاع داد تا مقدار دارو را تغییر دهد.
درمانهای هدفمند سرطان معده
داروهای هدفمند در برخی از مواردی که داروهای استاندارد شیمیدرمانی اثری ندارند، ممکن است سودمند باشند. اثرات جانبی این داروها با اثرات جانبی داروهای شیمیدرمانی متفاوت هستند. داروهای شیمیدرمانی سلولهایی را که بهسرعت درحال تقسیم هستند، مورد هدف قرار میدهند. اما سلولهای سرطانی بهجز تقسیم سلولی سریع از جنبههای دیگری نیز با سلولهای طبیعی اختلاف دارند. در سالهای اخیر پژوهشگران داروهای جدیدی را برای مورد هدف قرار دادن این تفاوتها توسعه دادهاند:
تراستوزوماب: درحدود بیستدرصد از موارد سرطان معده در سطح سلولهای سرطانی دارای مقدار زیادی از یک پروتئین محرک رشد هستند که HER2 نامیده میشود. تومورهایی که دارای سطوح بالایی از HER2 هستند، HER2مثبت نامیده میشوند.
تراستوزوماب یک آنتیبادی منوکلونال است؛ یک نسخهی مصنوعی از یک پروتئین بسیار اختصاصی سیستم ایمنی که پروتئین HER2 را مورد هدف قرار میدهد. تجویز تراستوزوماب همراهبا داروهای شیمیدرمانی میتواند به برخی از بیماران مبتلا به سرطان معدهی پیشرفتهی HER2 مثبت کمک کند که بیشتر زنده بمانند.
این دارو تنها در صورتی اثر دارد که سلولهای سرطانی دارای مقادیر زیادی HER2 باشند، بنابراین یک نمونه از تومور باید قبل از آغاز این روش درمان مورد آزمایش قرار گیرد. این روش برای افرادی که سرطان آنها از نوع HER2منفی است، استفاده نمیشود.
عوارض جانبی داروی تراستوزوماب نسبتا خفیف هستند. آنها میتوانند شامل تبولرز، ضعف، حالت تهوع، استفراغ، سرفه، اسهال و سردرد باشند. این اثرات جانبی، کمتر طی مصرف دُز اول دارو بروز میکنند. این دارو بهندرت موجب بروز آسیب به قلب میشود. خطر بروز آسیب قلبی درصورتی که این دارو با داروهای شیمیدرمانی خاصی به نام انتراسیکلینها (مانند اپیروبیسین یا دوکسورابیسین) مصرف شود، افزایش مییابد.
راموسیروماب: برای اینکه سرطان رشد و گسترش یابد، نیاز به ایجاد رگهای خونی جدیدی دارد که ازطریق آنها تومورها بتوانند خون و مواد مغذی دریافت کنند. یکی از پروتئینهایی که به بدن میگوید رگهای خونی جدیدی بسازد، پروتئین VEGF است. پروتئین VEGF به پروتئینهای سطحی سلول که گیرندههای سلولی نامیده میشوند، متصل میشود.
راموسیروماب یک آنتیبادی منوکلونال است که به گیرندهی VEGF متصل میشود. این امر موجب میشود که VEGF نتواند به گیرندهی خود متصل شود. این امر به پیشگیری یا کاهش روند رشد و گسترش سرطان کمک میکند. از راموسیروماب برای درمان سرطانهای پیشرفتهی معده و اغلب بعد از اینکه دیگر داروها اثر نداشتند، استفاده میشود. رایجترین اثرات جانبی این دارو عبارتاند از: افزایش فشار خون، سردرد و اسهال. بهندرت ممکن است عوارضی نظیر لختههای خونی، خونریزی شدید، تشکیل حفرههایی در معده و روده و مشکلاتی در زمینهی بهبود زخم پیش آید. اگر حفرهای در معده یا رودهی کوچک ایجاد شود، میتواند منجربه بروز عفونتهای جدی شود که برای درمان آن ممکن است نیاز به جراحی باشد.
ایمنیدرمانی برای درمان سرطان معده
مقالههای مرتبط:
ایمنیدرمانی، استفاده از داروهایی است که به سیستم ایمنی فرد کمک میکنند سلولهای سرطانی را پیدا و آنها را تخریب کند.
مهار کنندههای بازرسی ایمنی: یک بخش مهم از سیستم ایمنی توانایی آن برای حفظ خود از حمله به سلولهای طبیعی بدن است. برای انجام این امر، این سیستم از یکسری نقاط بازرسی استفاده میکند: ملکولهایی روی سلولهای ایمنی که برای آغاز یک پاسخ ایمنی باید روشن یا خاموش شوند. سلولهای سرطانی گاهی از این نقاط استفاده میکنند تا از حملهی سیستم ایمنی در امان بمانند. اما داروهای جدیدتر که این نقاط را مورد هدف قرار میدهند، برای درمان سرطان نقطهی امیدوارکنندهای بهشمار میروند.
داروی پمبرولیزامب، PD-1 را مورد هدف قرار میدهد؛ پروتئینی که روی سلولهای T قرار گرفته است و بهطور معمول مانع از حملهی این سلولها به دیگر سلولهای بدن میشود. ازطریق مهار PD-1، این دارو موجب تقویت پاسخ ایمنی علیه سرطان میشود. این دارو میتواند موجب کاهش اندازهی برخی از تومورها شود یا از رشد آنها کم کند. اثرات جانبی احتمالی این دارو میتواند شامل موارد زیر باشد:
- احساس خستگی یا ضعف
- تب
- سرفه
- حالت تهوع
- خارش
- بثورات جلدی
- از دست دادن اشتها
- درد ماهیچهها یا اتصالات
- تنگی نفس
- یبوست یا اسهال
گاهی ممکن است اثرات جانبی پیش آید، نظیر:
واکنشهای تزریقی: برخی از افراد وقتی این دارو را دریافت میکنند، دچار یک واکنش تزریقی میشوند. این چیزی شبیه واکنش آلرژی است میتواند شامل تب، لرز، برافروختگی صورت، جوش، خارش پوست، احساس سرگیجه، خسخس و مشکلات تنفس باشد.
واکنشهای خودایمنی: این دارو اساسا با برداشت مهار موجود روی سیستم ایمنی بدن کار میکند. گاهی سیستم ایمنی شروع به حمله به دیگر بخشهای بدن کرده و این امر میتواند منجر به بروز مشکلات جدی یا حتی مرگبار در ریهها، رودهی کوچک، کبد، غدههای تولیدکنندهی هورمون، کلیه، پوست و دیگر اندامها شود. فرد بیمار باید اثرات جانبی جدید را سریعا به تیم پزشکی خود گزارش کند. اگر اثرات جانبی شدید اتفاق افتد، ممکن است لازم باشد که درمان متوقف شود و فرد بیمار برای سرکوب سیستم ایمنی دزهای بالایی از داروهای کورتیکواستروئید دریافت کند.
اشعهدرمانی برای سرطان معده
در اشعهدرمانی از ذرات یا اشعههای پرانرژی برای کشتن سلولهای سرطانی در یک ناحیهی خاص از بدن استفاده میشود. از اشعه به روشهای مختلفی برای کمک به درمان سرطان معده استفاده میشود:
قبل از انجام عمل جراحی برای برخی از سرطانها، اشعه میتواند همراهبا شیمیدرمانی برای کاهش اندازهی تومور و آسانتر شدن جراحی استفاده شود.
اشعهدرمانی بعد از عمل جراحی میتواند برای کشتن بقایای کوچک سرطانی که طی جراحی قابلمشاهده و برداشت نبودهاند، استفاده شود. اشعهدرمانی بهویژه وقتی در ترکیب با داروهای شیمیدرمانی نظیر ۵-FU بهکار رود، ممکن است از عود سرطان پس از جراحی ممانعت کند یا اینکه عود سرطان را به تأخیر بیندازد. از اشعهدرمانی میتوان برای کاهش رشد و توقف علایم سرطانهای معدهی پیشرفته مانند درد، خونریزی و مشکلات خوردن غذا استفاده کرد. از اشعهدرمانی خارج از بدن نیز برای درمان سرطان معده استفاده میشود. در این روش بهکمک دستگاهی که خارج از بدن قرار میگیرد، اشعههایی به بافت سرطانی داخل بدن فرستاده میشود. اثرات جانبی حاصل از اشعهدرمانی برای سرطان معده میتواند شامل موارد زیر باشد:
- مشکلات پوستی، از قرمز شدن پوست گرفته تا تاول و پوستهپوسته شدن در ناحیهای که اشعه از آن عبور کرده است.
- حالت تهوع و استفراغ
- اسهال
- خستگی
- کاهش تعداد سلولهای خونی
این علایم معمولا طی چند هفته پس از اتمام دورهی درمان برطرف میشوند.
زمانیکه اشعهدرمانی همراهبا شیمیدرمانی انجام شود، عواض جانبی بدتری ممکن است بروز کند. بیماران ممکن است دچار مشکلاتی در زمینهی مصرف مقدار کافی مایعات شوند. در برخی موارد ممکن است به تزریق مایعات یا استفاده از لولهی غذا برای تغذیه طی دورهی درمان نیاز باشد. بیمار باید در مورد هر اثر جانبی که دارد با پزشک صحبت کند بلکه راهی برای حل آن مشکل پیدا شود.
اشعهدرمانی همچنین ممکن است موجب بروز آسیب به اندامهای مجاور شود. این امر میتواند منجر به بروز مشکلاتی نظیر آسیب قلبی یا ریوی شود یا حتی موجب افزایش خطر بروز سرطان دیگر شود. پزشکان تا جای ممکن با استعمال دُز مورد نیاز از اشعه، کنترل محل تابش اشعهها و پوشاندن بحشهای خاصی از بدن طی درمان سعی میکنند، از بروز این مسئله پیشگیری کنند. بسیار مهم است درمان در مراکزی انجام شود که پزشکان آن در زمینهی درمان سرطان معده تجربهی کافی دارند.
.: Weblog Themes By Pichak :.
