قدمت عمل ایمنسازی به صدها سال پیش بازمیگردد. راهبان بودایی برای کسب ایمنی دربرابر نیش مار، سم آن را مینوشیدند و چینیها در قرن ۱۷ آبلهکوبی انجام میدادند؛ یعنی برای ایمن شدن دربرابر آبله، اندکی از عفونت آبله گاوی را ازطریق پوست وارد بدن خود میکردند.
ادوارد جنر که در غرب پایهگذار واکسیناسیون شناخته میشود، در سال ۱۷۹۶ یک پسر ۱۳ ساله را با واکسن آبله گاوی مایهکوبی کرد و ایمنیسازی علیه بیماری آبله را به دیگران نشان داد. در سال ۱۷۹۸، نخستین واکسن آبله ساخته شد. در قرنهای ۱۸ و ۱۹، کاربرد سیستماتیک ایمنیسازی جمعی دربرابر آبله، میزان ریشهکنی این بیماری را در سال ۱۹۷۹ به اوج خود رساند.
آزمایشهای لویی پاستور منجر به توسعهی واکسن زنده ضعیفشدهی وبا و واکسن غیرفعال سیاهزخم شد (بهترتیب در سالهای ۱۸۹۷ و ۱۹۰۴). واکسن طاعون نیز در اواخر قرن ۱۹ ساخته شد. در فاصلهی سالهای ۱۸۹۰ تا ۱۹۵۰، توسعهی واکسنهای ضد باکتری گسترش پیدا کرد و یکی از واکسنهایی که در آن زمان ساخته شد، واکسن بثژ (باسیل کالمت گوئرین) بود که هنوز هم مورد استفاده قرار میگیرد.
در سال ۱۹۲۳، الکساندر گلنی روشی را برای غیرفعال کردن سم کزار با استفاده از فرمالدهید تکمیل کرد. در سال ۱۹۲۶، از همین روش برای توسعهی واکسنی علیه اسهال استفاده شد. توسعهی واکسن سیاهسرفه بیشتر طول کشید و یک واکسن سلولی کامل برای نخستین بار در آمریکا در سال ۱۹۴۸ مجوز دریافت کرد.
روشهای کشت بافت ویروسی در سالهای ۱۹۵۰ تا ۱۹۸۵ توسعه پیدا کرد و منجر به ابداع واکسن غیرفعال فلج اطفال (سالک) و واکسن زنده ضعیفشده خوراکی فلج اطفال (سابین) شد. ایمنیسازی گسترده دربرابر فلج اطفال، این بیماری را از بسیاری از کشورهای جهان ریشهکن کرد. در ادامه، از سویههای ضعیفشدهی سرخک، اوریون و سرخچه برای تولید واکسن استفاده شد.

با وجود دستاوردهای عظیم برنامههای ایمنسازی، همیشه برخی از گروهها دربرابر واکسیناسیون مقاومت کردهاند. اواخر دههی ۱۹۷۰ و ۱۹۸۰، افزایش دعاوی قضایی مرتبط با واکسنها موجب کاهش سودآوری تولید واکسن و کاهش شمار شرکتهای تولیدکنندهی واکسن شد.
دو دههی گذشته، عصر کاربرد ژنتیک ملکولی و افزایش دانش در زمینهی ایمونولوژی، میکروبیولوژی و ژنومیک مورد استفاده در علم تولید واکسن بوده است. موفقیتهای حاضر شامل توسعهی واکسنهای نوترکیب هپاتیت B، واکسن غیرسلولی سیاهسرفه (که بهجای کل سلول فقط ترکیباتی از آن را دارد و احتمال بروز واکنشهای منفی دربرابر آن بسیار کمتر است) و توسعهی تکنیکهای جدیدی برای تولید واکسن آنفلوآنزای فصلی است.
ژنتیک مولکولی، مسیری روشن بر علم واکسن گشوده است. ازجمله پیشرفتهای مهم در این زمینه، توسعهی سیستمهای جدید تحویل دارو (مانند واکسنهای DNA، وکتورهای ویروسی، واکسنهای گیاهی و فرمولاسیونهای موضعی)، مواد کمکی جدید، توسعهی واکسنهای اثربخش سل و واکسنهای محافظتکننده دربرابر سیتومگالوویروس (CMV)، ویروس هرپس سیمپلکس (HSV)، ویروس سینسیشیال تنفسی (RSV)، بیماری استافیلوکوک، استرپتوكوک، آنفلوآنزای پاندمی، شیگلا، HIV و شیستوزمیازیس بوده است. واکسنهای درمانی نیز ممکن است بهزودی برای آلرژیها، بیماریهای خودایمنی و اعتیاد در دسترس قرار گیرد.
سیستم ایمنی
سیستم ایمنی، شبکهای از سلولها، بافتها و اندامهایی است که با هم کار میکنند تا از بدن دربرابر اجرام مضر دفاع کنند. وقتی باکتریها، ویروسها و دیگر اجرام وارد بدن میشوند، تکثیر مییابند و به بدن حمله میکنند. این تهاجم، عفونت نامیده میشود و عفونت موجب بیماری میشود. سیستم ایمنی ازطریق مبارزه با اجرام مهاجم از بدن دربرابر بیماری محافظت میکند.
سیستم ایمنی همیشه در بدن درحال گشتزنی است. وقتی به یک جرم مهاجم برخورد میکند، به آن حمله میکند. این عمل، پاسخ ایمنی نام دارد. در ابتدا سیستم ایمنی هشدار میدهد که در قسمتی از بدن عفونتی رخ داده است. در ادامه، آنتیبادیهایی برای مقابله با عفونت تولید میشوند. این فرایند ممکن است چندین روز طول بکشد. آنتیبادیها به اجرام حمله میکنند و آنها را از بین میبرند. پس از آن، سیستم ایمنی، آن جرم را بهخاطر میسپرد. اگر جرم دوباره به بدن حمله کند، بدن آن را شناسایی میکند و بهسرعت آنتیبادیهای مخصوص بهسوی او میفرستد؛ بنابراین فرد بیمار نخواهد شد. این حفاظت علیه یک بیماری خاص، ایمنی نامیده میشود. در بسیاری از موارد، ایمنی به شرح گفتهشده برای کل زندگی تداوم خواهد داشت.
نحوهی عمل واکسنها به چه صورت است؟
واکسنها به شما کمک میکنند بدون اینکه بیمار شوید، دربرابر آن بیماری مصونیت حاصل کنید. واکسنها از همان اجرام (یا بخشهایی از آنها) ساخته میشوند که موجب بروز بیماری میشوند. اما اجرام موجود در واکسنها یا کشته میشوند یا اینکه چنان ضعیف هستند که قادر نیستند فرد را بیمار کنند. واکسنهای حاوی این اجرام کشته یا ضعیفشده، معمولا ازطریق تزریق وارد بدن میشوند. در این وضعیت، سیستم ایمنی بدن بههمان حالت مواجهه با خود بیماری، با تولید آنتیبادیها درمقابل واکسن واکنش نشان میدهد. این آنتیبادیها نیز مثل حالتی که اجرام بیماریزا را نابود میکنند، اجرام موجود در واکسن را از بین میبرند و این برای آنها یک تمرین آموزشی است. آنها در جریان خون باقی میمانند و موجب مصونیت میشوند. اگر شما درمعرض بیماری واقعی قرار گرفتید، از شما محافظت خواهند کرد.

ایمنی واکسن
واکسنها بیخطر و مؤثر هستند. بهعلت اینکه میلیونها نفر از افراد سالم ازجمله کودکان برای پیشگیری از بیماریهای جدی این واکسنها را دریافت میکنند، آنها باید از استانداردهای ایمنی بسیار بالایی برخوردار باشند. قبل از توصیهی یک واکسن، این واکسن در آزمایشگاههای مختلفی مورد آزمایش قرار میگیرد. این فرایند ممکن است سالها طول بکشد. سازمان غذا و دارو از اطلاعات حاصل از این آزمایشها برای تصمیمگیری درمورد اینکه آیا واکسنها روی انسان آزمایش شود یا نه، استفاده میکند. در جریان یک آزمایش بالینی، واکسن روی افرادی که داوطلب دریافت واکسن شدهاند، مورد آزمایش قرار میگیرد. آزمایشهای بالینی با ۲۰ تا ۱۰۰ شرکتکننده آغاز میشوند ولی درنهایت شامل هزاران فرد داوطلب خواهند شد. این آزمایشها چندین سال زمان میبرد و به سوالات مهمی نظیر موارد زیر پاسخ خواهد داد:
- آیا واکسن بیخطر است؟
- بهترین دوز واکسن چقدر است؟
- سیستم ایمنی چگونه دربرابر واکسن واکنش نشان میدهد؟
درطول این روند، سازمان غذا و دارو با شرکت تولیدکنندهی واکسن همکاری نزدیکی دارد تا بیخطر بودن و کارآمدی واکسن را ارزیابی کند. قبل از اینکه سازمان غذا و دارو مجوز استفاده از یک واکسن را صادر کند، باید به تمام نگرانیهای مرتبط با واکسن پرداخته شود. وقتی یک واکسن تأیید شد، آزمایشها همچنان ادامه دارد. شرکتی که آن واکسنها را میسازد، طی هر بار تولید واکسن، آن گروه از واکسنهای تولیدی را ازنظر موارد زیر مورد آزمایش قرار میدهد:
قدرت: آیا تاثیر واکسن به اندازهی مورد انتظار است؟
خلوص: آیا اجزایی که درفرایند تولید واکسن مورد استفاده قرار گرفتهاند، از محصول نهایی حذف شدهاند؟
استریل بودن: آیا واکسن حاوی هیچگونه جرم خارجی نیست؟
واکسنها پس از اینکه برای عموم توصیه شدند، نیز تحت نظارت قرار میگیرند: وقتی یک واکسن مجوز دریافت کرد و برای استفاده توصیه شد، سازمانهای مختلف پزشکی، همچنان بیخطر بودن آن را تحت نظارت قرار میدهند.
اثرات جانبی واکسنها
بیشتر افراد دارای هیچگونه اثر جانبی مرتبط با واکسن نیستند. عمدهی اثرات جانبی رایج مانند احساس درد و ناراحتی هنگام تزریق، معمولا خفیف هستند و سریعا ناپدید میشوند. رایجترین عوارض جانبی پس از واکسیناسیون شامل موراد زیر میشود:
- درد، تورم یا قرمزی درناحیهی تزریق واکسن
- تب خفیف
- لرز
- احساس خستگی
- سردرد
- احساس درد عضلانی یا درد مفاصل
بیشتر عوارض جانبی شایع، نشانهی این هستند که بدن برای ایجاد ایمنی دربرابر این بیماری آغاز به کار کرده است.
اثرات جانبی شدید واکسیناسیون
عوارض جانبی شدید ناشی از واکسنها بسیار نادر هستند. برای مثال اگر یک میلیون دُوز از یک واکسن تزریق شود، فقط ۲-۱ فرد ممکن است دچار واکنش آلرژیک شوند. بهخاطر داشته باشید که واکسینه شدن درمقایسهبا کسب ایمنی از راه ابتلا به بیماری بسیار بیخطرتر است.
برخی افراد تصور میکنند درصورت عدم دریافت واکسن، با مصرف آب سالم و رعایت بهداشت میتوانند از بروز بیماری پیشگیری کنند، در حالیکه چنین موضوعی درست نیست. آب سالم و رعایت بهداشت شخصی و عمومی میتواند از شدت انتشار برخی از میکروبها کم کند ولی ما کاملا از دست آنها رها نمیشویم. برخی از بیماریها بهخصوص بیماریهای تنفسی ازطریق هوا متتشر میشوند (مانند سرخک) و پیشگیری از آنها بسیار دشوار است. تا زمانیکه بیماری در محیط پیرامون حضور داشته باشد، افراد بیمار خواهند شد.
واکسنها از جامعه محافظت میکنند
وقتی افراد یک جامعه واکسینه میشوند، درحقیقت علاوهبر خود از جامعهی خود نیز محافظت میکنند. این مفهوم «ایمنی جامعه» یا «ایمنی گله» نامیده میشود.

جرمها میتوانند بهسرعت در یک جامعه منتشر شوند و افراد زیادی را بیمار کنند. اگر شمار افراد بیمار بهاندازهی کافی زیاد شود، یک همهگیری اتفاق خواهد افتاد. اما وقتی تعداد کافی از افراد علیه یک بیماری واکسینه باشند، جرمها نمیتوانند بهراحتی از فردی به فرد دیگر انتقال پیدا کنند و احتمال کمتری وجود دارد که بیماری در جامعه همهگیر شود. در این وضعیت، حتی افرادی که واکسینه نشدهاند نیز از قدری حفاظت دربرابر این بیماری برخوردار خواهند شد. در چنین شرایطی، اگر فردی بیمار شود، احتمال کمتری وجود دارد که این وضعیت تبدیل به همهگیری شود زیرا در این حالت، انتشار بیماری دشوارتر است. سرانجام بیماری کمیاب میشود و گاهی بهکلی از آن جامعه ریشهکن میشود.
ایمنی جامعه از تمام افراد آن جامعه محافظت میکند. اما دراینمیان گروههای خاصی از افراد مانند کسانی که بهعلت ابتلا به بیماریهای خاص نمیتوانند واکسینه شوند (مثلا افرادی که دارای آلرژیهای شدید هستند و نیز کسانی که دارای سیستم ایمنی ضعیف هستند نظیر مبتلایان به سرطان، عفونت HIV و ایدز و دیابت نوع اول)، ضرر بیشتری خواهند برد. ایمنی جامعه برای گروه بسیار کوچک افراد جامعه که پاسخ ایمنی قوی دربرابر واکسن نشان نمیدهند، نیز مهم است.
اگرچه ممکن است در کشوری، بسیاری از بیماریهای قابل پیشگیری بهوسیلهی واکسن، دیده نشود ولی باید این مسئله را در نظر داشت که این بیماریها هنوز هم در برخی از کشورها وجود دارد. بر این اساس، اگر مسافران خارجی آن بیماری را با خود وارد منطقهی عاری از بیماری کنند، یک همهگیری اتفاق خواهد افتاد. اگر واکسیناسیون را متوقف کنیم، دربرابر این بیماریها محافظت نخواهیم شد. ایمنی جامعه فقط در صورتی میتواند از ما محافظت کند که تعداد کافی از افراد جامعه واکسینه شوند. اگر شما قصد مسافرت به خارج از کشور خود را داشته باشید، ممکن است برای حفظ سلامتی نیاز به دریافت واکسن داشته باشید. بسته به جایی که میخواهید مسافرت کنید، ممکن است با بیماری یا بیماریهایی در تماس قرار بگیرید که در کشور شما نادر باشند. نوع واکسنهایی که قبل از مسافرت به آنها نیاز خواهید داشت، به عوامل زیر بستگی دارد:
۱. قرار است به کدام کشور سفر کنید؟ برخی از کشورها نیازمند تأیید واکسیناسیون علیه بیماریهای خاصی نظیر تب زرد یا فلج اطفال هستند.
۲. وضعیت سلامتی: اگر شما باردار هستید یا یک بیماری پیشرونده یا سیستم ایمنی ضعیفی دارید، ممکن است به واکسنهای دیگری نیاز داشته باشید.
۳. واکسنهایی که قبلا دریافت کردهاید: لازم است که درمورد واکسیناسیون خود آگاه باشید. برخی بیماریها که در کشور شما نادر هستند، ممکن است در کشورهای دیگر شیوع بیشتری داشته باشند.
لازم است حداقل ۴-۶ هفته قبل از مسافرت، واکسنها را دریافت کرد. این زمان به واکسن فرصتی خواهد داد تا کار خود را آغاز کند. همچنین از آنجایی که برخی از واکسنها بیش از یک نوبت تزریق میشوند، این فاصلهی زمانی به شما اجازه میدهد که واکسن مورد نیاز را بهطور کامل دریافت کنید.
انواع واکسنها
دانشمندان از رویکردهای مختلفی برای ساخت یک واکسن استفاده میکنند. این انتخابها معمولا براساس اطلاعات پایهای درمورد میکروب مانند اینکه میکروب چگونه سلولها را عفونی میکند و چگونه سیستم ایمنی دربرابر آن واکنش نشان میدهد و نیز ملاحظات عملی نظیر منطقهای از جهان که آن واکسن مورد استفاده قرار خواهد گرفت، انجام میشود. در ادامه برخی از گزینههایی که دانشمندان بهمنظور طراحی واکسن ممکن است آن را دنبال کنند، توضیح داده میشود:
- واکسنهای زنده ضعیفشده
- واکسنهای غیرفعال
- واکسنهای زیرواحد
- واکسنهای توکسوئید
- واکسنهای کونژوگه
- واکسنهای DNA
- واکسنهای وکتور نوترکیب
واکسنهای زنده ضعیفشده
واکسنهای زنده ضعیفشده حاوی نسخهای از میکروب زنده هستند که در آزمایشگاه ضعیف شده است و بنابراین موجب بیماری نمیشود. بهعلت اینکه واکسن زندهی ضعیفشده شباهت زیادی به عفونت طبیعی دارد، این واکسنها معلم خوبی برای سیستم ایمنی هستند: آنها موجب بروز یک پاسخ آنتیبادی و سلولی قوی میشوند و تنها با یکی دو بار تزریق موجب ایجاد مصونیت دائمی دربرابر آن بیماری میشوند.
البته واکسنهای ضعیفشده نواقصی هم دارند. طبیعت موجودات زنده این است که تغییر یافته یا جهش پیدا میکنند و موجودات استفادهشده در واکسنهای زنده نیز از این قاعده مستنثی نیستند.
مقالههای مرتبط:
احتمال بسیار کمی وجود دارد که یک میکروب ضعیفشده در واکسن بتواند به نوع مضری تبدیل شده و موجب بیماری شود. همچنین این نوع واکسنها برای برخی از افراد مانند افراد دارای سیستم ایمنی ضعیف (برای مثال افراد مبتلا به HIV یا کسانی که درحال گذراندن دوره شیمیدرمانی هستند) مناسب نیستند. محدودیت دیگر این است که باید واکسنهای زنده ضعیفشده در دمای پایینی نگهداری شوند. اگر لازم باشد واکسن به مناطق دور بُرده شوند یا اینکه در مناطقی استفاده شوند که یخچالی وجود ندارد، این نوع واکسن گزینهی خوبی نخواهد بود.
ساخت واکسنهای زنده ضعیفشده نسبتا ساده است. ویروسها، میکروبهای سادهای هستند که حاوی تعداد کمی ژن بوده و دانشمندان میتوانند بهآسانی ویژگیهای آنها را کنترل کنند. این ویروسها اغلب طی پرورش نسلهایی از آنها در سلولهایی که در آن بهخوبی تکثیر نمیشوند، ضعیف میشوند. این محیط نامناسب علیه ویروسها مبارزه میکند: همانطور که آنها به محیط جدیدشان سازگاری پیدا میکنند، نسبتبه میزبان طبیعی خود یعنی انسان، ضعیفتر میشوند.
تولید واکسنهای زنده ضعیفشده از باکتریها بسیار دشوار است. باکتریها دارای هزارن ژن بوده و بنابراین کنترل آنها بسیار سختتر است؛ اگرچه با استفاده از تکنولوژی DNA نوترکیب میتوان ژنهای کلیدی یک باکتری را حذف کرد. از این رویکرد برای تولید واکسنی علیه باکتری عامل وبا (Vibrio cholerae) استفاده شده است.
برخی از انواع مهم واکسنهای زنده ضعیفشده، واکسنهایی هستند که علیه بیماریهای زیر ساخته میشوند:
- سرخک، سرخچه و اوریون ( واکسن ترکیبی MMR)
- روتاویروس
- آبله
- آبلهمرغان
- تب زرد
واکسنهای غیرفعال
مقالههای مرتبط:
دانشمندان واکسنهای غیرفعال را ازطریق کشتن میکروبهای عامل بیماری با استفاده از مواد شیمیایی، گرما یا اشعه تولید میکنند. چنین واکسنهایی پایدارتر بوده و درمقایسهبا واکسنهای زنده بیخطرتر هستند. میکروبهای کشته نمیتوانند جهش پیدا کنند و به وضعیت بیماریزای خود بازگردند. برای نگهداری این نوع واکسنها، معمولا نیازی به یخچال نیست و آنها را میتوان بهآسانی به مناطق مختلف بُرد و بههمین خاطر برای استفاده در کشورهای درحال توسعه بسیار مناسب هستند. بیشتر واکسنهای غیرفعال نسبتبه واکسنهای زنده موجب ایجاد پاسخ ایمنی ضعیفتری میشوند. بهخاطر همین موضوع ممکن است برای حفظ تاثیر واکسن نیاز به تکرار واکیسناسیون باشد. این موضوع در مناطقی که مردم بهطور منظم به مراقبتهای بهداشتی دسترسی ندارند و نمیتوانند در زمان مناسب واکسنها را دریافت کنند، یک مشکل محسوب میشود. برخی از این نوع واکسنها عبارتاند از:
- هپاتیت A
- آنفلوآنزا (تزریقی)
- فلج اطفال (تزریقی)
- هاری
واکسنهای زیرواحد، نوترکیب، پلیساکاریدی و کونژوگه
در واکسنهای زیرواحد، نوترکیب، پلیساکاریدی و کونژوگه از بخشهای خاصی از میکروب (مانند پروتئین، قند یا کپسید) استفاده میشود. از آنجایی که در این واکسنها تنها از بخشی از میکروب استفاده میشود، حاصل، ایجاد یک پاسخ ایمنی قدرتمند دربرابر بخشهای مهمی است که واکسن براساس آنها طراحی شده است. این نوع واکسن را تمام افراد ازجمله کسانی که دارای سیستم ایمنی ضعیف و مشکلات سلامتی مزمن هستند، میتوانند دریافت کنند. یکی از محدودیتهای واکسنهای یادشده این است که شاید لازم باشد برای کسب مصوینت دربرابر عامل بیماریزا، واکسیناسیون چندینبار انجام شود.
واکسنهای توکسوئید
واکسن توکسوئید ممکن است برای باکتریهایی که سم یا مواد شیمیایی مضر ترشح میکنند، مؤثر باشد. این واکسنها زمانی استفاده میشوند که علت اصلی بیماری، سم باکتری باشد. دانشمندان دریافتهاند که میتوان با استفاده از فرمالین (محلولی از فرمالدهید و آب استریل) سم را غیرفعال کرد. چنین سمهای که دیگر خاصیت سمی خود را از دست دادهاند، توکسوئید نامیده میشوند و برای استفاده در واکسنها بیخطر هستند.
وقتی سیستم ایمنی، یک واکسن حاوی توکسوئید بیضرر دریافت میکند، یاد میگیرد که چگونه دربرابر سم طبیعی واکنش نشان دهد. سیستم ایمنی آنتیبادیهایی تولید خواهد کرد که آن سم را مهار میکنند. واکسنهای دیفتری و کزاز نمونههایی از واکسنهای توکسوئید هستند.
واکسنهای زیرواحد
در واکسنهای زیرواحد، بهجای کل میکروب، تنها از آنتیژنهایی که سیستم ایمنی را بیش از همه تحریک میکنند، استفاده میشود. در برخی از موارد در این واکسنها از اپیتوپها (epitopes) (بخشهای بسیار اختصاصی آنتیژن که آنتیبادیها یا سلولهای T آن را شناسایی میکنند و به آن متصل میشوند) استفاده میشود. بهعلت اینکه واکسنهای زیرواحد تنها حاوی آنتیژنهای ضروری و نه دیگر ملکولهای سازندهی میکروب هستند، احتمال بروز واکنشهای منفی دربرابر این نوع واکسن کمتر است. واکسنهای زیرواحد میتوانند حاوی یک تا ۲۰ و حتی تعداد بیشتری آنتیژن باشند. البته شناسایی اینکه کدام آنتیژنها بهتر از همه سیستم ایمنی را تحریک میکنند، فرایند دشوار و زمانبری است. وقتی دانشمندان این بخش از کار را انجام دادند، میتوانند به یکی از دو روش زیر، واکسنهای زیرواحد را تولید کنند:
۱. پرورش میکروب در محیط آزمایشگاه، استفاده از مواد شیمیایی خاص برای کشتن آن و جمعآوری قسمتهای مهم
۲. ساخت مولکولهای آنتیژنی میکروب با استفاده از تکنولوژی DNA نوترکیب، واکسنهایی که براساس این روش ساخته میشوند، واکسنهای زیرواحد نوترکیب نامیده میشوند.
واکسنهای تزریقی پیشگیری از آنفولانزا مثالی از یک واکسن زیرواحد هستند زیرا از بخشهایی از ویروس آنفولانزا ساخته میشوند. یک واکسن زیرواحد نوترکیب هم برای ویروس هپاتیت B ساخته شده است. دانشمندان ژنهای کدکنندهی آنتیژنهای مهم (ژنهای ویروس) را وارد مخمر نانوایی کردند و سپس آنتیژنهای بیانشده در مخمر را جمعآوری و تخلیص کرده و برای ساخت واکسن مورد استفاده قرار دادند. پژوهشهایی برای تولید یک واکسن زیرواحد نوترکیب علیه ویروس هپاتیت C نیز در حال انجام است.
واکسنهای DNA
دانشمندان با تجزیهوتحلیل ژنهای یک میکروب میتوانند یک واکسن DNA علیه آن طراحی کنند. این واکسنها که عمدتا هنوز در مراحل آزمایشی هستند، نتایج امیدوارکنندهای حاصل کردهاند و در حال حاضر چندین نمونه از آنها در حال آزمایش روی انسان است. واکسنهای DNA ایمنیسازی را به سطح جدیدی از تکنولوژی میبرند. این واکسنها مستقیما با مادهی ژنتیکی میکروب سروکار دارد. واکسنهای DNA از ژنهای کد کنندهی آنتیژنهای مهم استفاده میکنند.
پژوهشگران دریافتهاند که وقتی ژنهای سازندهی آنتیژنهای ویروس وارد بدن میشوند، برخی از سلولها آن DNA را برمیدارند و با استفاده از آن اطلاعات ژنتیکی، آنتیژنهای مربوطه را تولید میکنند. بهعبارت دیگر، سلولهای بدن تبدیل به کارخانههای سازندهی واکسن میشوند و آنتیژنهای مورد نیاز برای تحریک سیستم ایمنی را میسازند.
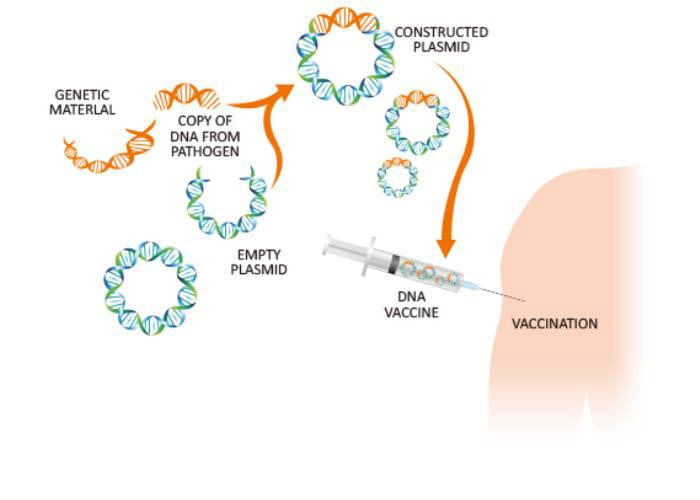
یک واکسن DNA موجب بروز یک پاسخ آنتیبادی قوی دربرابر آنتیژنهای آزاد شناور ترشحشده بهوسیلهی سلولها و نیز برانگیختگی یک پاسخ سلولی قدرتمند دربرابر آنتیژنهای موجود روی سطح سلولها میشود. واکسنهای DNA موجب بیماری نمیشوند زیرا حاوی میکروب نیستند و فقط نسخههایی از چندین ژن آن را دارند. علاوهبراین، طراحی و تولید واکسنهای DNA نسبتا آسان و ارزان است.
واکسنهایی که به واکسنهای DNA برهنه (naked DNA vaccines) معروف هستند، حاوی نوعی DNA هستند که مستقیما وارد بدن میشود. این نوع واکسنها را میتوان با استفاده از یک سوزن یا با استفاده از دستگاه بدون سوزنی که از فشار گاز برای پرتاب ذرات میکروسکوپی طلای پوشاندهشده با DNA به درون سلولها استفاده میکند (تفنگ ژنی: شکل زیر)، وارد بدن کرد.
گاهی نیز DNA با مولکولهایی ترکیب میشود که موجب تسهیل جذب آن در سلول شود. نمونههایی از واکسنهای DNA برهنه برای حفاظت دربرابر آنفولانزا و هرپس در حال آزمایش هستند.

واکسنهای وکتور نوترکیب
واکسنهای وکتور نوترکیب، نوعی واکسن آزمایشی هستند که شبیه واکسنهای DNA بوده ولی از یک ویروس یا باکتری ضعیفشده برای تحویل DNA میکروبی به سلولهای میزبان استفاده میکنند. منظور از وکتور، ویروس یا باکتری است که بهعنوان حامل استفاده میشود.
در طبیعت، ویروسها به سلولها میچسبند و مواد ژنتیکی خود را به آنها تزریق میکنند. دانشمندان از مزیت این فرایند استفاده میکنند. آنها دریافتهاند که چگونه ژنوم جادار ویروسهای بیضرر یا ضعیفشده را بردارند و بخشهایی از مادهی ژنتیکی میکروب دیگری را وارد آن کنند. ویروسهای حامل، DNA میکروبی را وارد سلولهای فرد دریافتکنندهی واکسن میکنند. واکسنهای وکتور نوترکیب بهطور دقیقی یک عفونت طبیعی را شبیهسازی میکنند و بهخوبی موجب تحریک سیستم ایمنی میشوند. باکتریهای ضعیفشده نیز میتوانند بهعنوان وکتور مورد استفاده قرار گیرند. در این موارد، مواد ژنتیکی واردشده موحب میشوند باکتری آنتیژنهای میکروب دیگر را روی سطح خود نشان دهند. باکتری بدون ضرر کار یک میکروب مضر را شبیهسازی میکند و موجب بروز یک پاسخ ایمنی میشود.
یک مثال از واکسنهای نوترکیب، واکسنهایی هستند که برای پیشگیری از بیماریهای ناشی از ویروس HPV طراحی شدهاند؛ مثلا واکسن سرطان دهانه رحم. در این مورد، ژنهای کدکنندهی پروتئینهای خاصی از ویروسهای HPV موجود در واکسن، برای تولید مقادیر زیادی از آن پروتئین در مخمر بیان میشوند. پروتئینی که تولید میشود، خالصسازی میشود و سپس برای تولید واکسن مورد استفاده قرار میگیرد. بهعلت اینکه واکسن تنها حاوی یک پروتئین است و نه کل ویروس، نمیتواند موجب عفونت HPV شود. پاسخ سیستم ایمنی بدن به پروتئین (های) نوترکیب، از بدن دربرابر بیماری ناشی از ویروس طبیعی محافظت خواهد کرد.

واکسنهای گیاهی
واکسنهای مبتنی بر گیاهان که واکسنهای گیاهی نیز نامیده میشوند، از نوع واکسنهای زیرواحد پروتئینی نوترکیب هستند. بهطور ایدهآل، انتخاب گونهی گیاهی مورد استفاده برای تولید آنتیژنهای انتخابی باید امکان تحویل خوراکی واکسن مربوط را مهیا کند.
پیشرفتهترین پروژههای این نوع واکسن انسانی تاکنون، توانستهاند بهطور موفقیتآمیزی آزمایشهای بالینی مرحلهی اول را بگذرانند و آزمایش این نوع واکسنها در حیوانات نتایج امیدوارکنندهای حاصل کرده است. روش تولید واکسن مبتنی بر گیاهان با جدا کردن پروتئین آنتیژن خاص، یعنی پروتئینی که موجب آغاز پاسخ ایمنی دربرابر ویروس هدف میشود، انجام میشود. ابتدا ژن کدکنندهی این پروتئین به یک باکتری انتقال داده میشود. در ادامه، این باکتری برای عفونی کردن سلولهای گیاهی مورد استفاده قرار خواهد گرفت. سپس گیاهان آغاز به تولید پروتئینی میکنند که برای تهیه واکسن مورد استفاده قرار خواهد گرفت.
انعطافپذیری سیستم واکسن مبتنی بر گیاه همراهبا هزینهی کم و مقیاسپذیری آن ممکن است موجب شود این نوع واکسن در سرتاسر جهان و در مناطقی که به دیگر واکسنها دسترسی ندارند، مورد استفاده قرار گیرد. یکی از کاربردهای موفقیتآمیز واکسنهای گیاهی، تولید موزهای خوراکی است که دربرابر ویروس نورواک حفاظت ایجاد میکند.
واکسنهای پلیساکاریدی
برای حفاظت دربرابر برخی از باکتریهای بیماریزا، آنتیژنهای اصلی موجود در واکسنها مواد قند مانندی هستند که پلیساکارید نامیده میشوند. البته واکسنهایی که فقط از پلیساکاریدهای خالص ساخته میشوند، فقط در کودکان دارای سن بیشتر و افراد بالغ مؤثر هستند. واکسن پنوموواکس ۲۳، واکسن پیشگیری از بیماری پنوموکوک است که بهوسیلهی ۲۳ سویهی مختلف این باکتری ایجاد میشود و نمونهای از واکسنهای پلیساکاریدی محسوب میشود.
واکسنهای کونژوگه
اگر باکتری حاوی پوشش خارجی پلیساکاریدی باشد، پژوهشگران تلاش میکنند واکسن کونژوگهای برای آن بسازند. پوشش پلیساکاریدی، آنتیژنهای باکتریایی را مخفی میکنند؛ بهطوری که سیستم ایمنی نابالغ نوزادان و کودکان کمسن نمیتواند آن را شناسایی کند یا دربرابر آن واکنش نشان دهد. واکسنهای کونژوگه که نوع خاصی از واکسنهای زیرواحد هستند، بر این مشکل غلبه میکنند.
دانشمندان درهنگام ساخت یک واکسن کونژوگه، آنتیژنها یا توکسوئیدهای یک میکروب را که سیستم ایمنی نوزاد قادر به شناسایی آن است، به پلیساکاریدها متصل میکنند. این ارتباط به سیستم ایمنی نابالغ کمک میکند که دربرابر پوشش پلیساکاریدی واکنش نشان دهد و دربرابر باکتری عامل بیماری مبارزه کند. واکسن بیماری هیب یک واکسن کونژوگه است.
مزایا و معایب واکسنها
واکسن یک دارو است و همچون هر داروی دیگری دارای مزایا و خطراتی است. اگرچه بهطور کلی واکسنها بسیار مؤثر هستند، ولی هیچ واکسنی در پیشگیری از بیماری صددرصد موفق نیست و نیز واکسنی وجود ندارد که صددرصد در تمام افراد بیخطر باشد. بیشتر عوارض جانبی واکسنها اغلب خفیف و موقتی هستند. برای مثال فرد ممکن است در محل تزریق احساس درد کند یا اینکه دچار تب خفیفی شود. واکنشهای جدی دربرابر واکسنها بسیار نادر هستند اما امکان اتفاق افتادن آنها وجود دارد. خطر آسیب ناشی از دریافت واکسن بسیار کمتر از خطر ابتلا به بیماری عفونی است. واکسیناسیون گامی مهم برای یک شروع سالم در کودکان است.
راهنمای رایجترین واکسنهای مورد استفاده
واکسنها موجب کاهش قابلتوجهی در شیوع بسیاری از بیماریهای عفونی مانند دیفتری، سرخک و هیب شدهاند. در مناطقی از جهان بهعلت واکسیناسیون مؤثر، برخی از این بیماریها بهکلی از جامعه ریشهکن شدهاند. بهخاطر موفقیت بسیار بالای برنامههای ایمنسازی قرن بیستم، تعداد زیادی از والدین امروزی بسیاری از بیماریهای قابلپیشگیری بهوسیلهی واکسن را نمیبینند و خطر بازگشت این بیماریها را درک نمیکنند. اگر افراد زیادی تصمیم بگیرند کودکان خود را واکسینه نکنند، برخی از بیماریهایی که اکنون در جامعه وجود ندارند یا کمیاب هستند، ممکن است دوباره به جامعه برگردند.
ویروسها و باکتریهایی که موجب بروز بیماریهای قابل پیشگیری بهوسیلهی واکسن و مرگ میشوند، هنوز هم در محیط وجود دارند و میتوانند موجب بیماری افرادی شوند که واکسینه نشدهاند. برای مثال با اینکه در کشور آمریکا از سال ۲۰۰۰، بیماری سرخک وجود نداشته است، اما گاهگاهی مسافرانی که از کشورهای دیگر به آنجا آمدهاند، این ویروس را با خود وارد کشور کردهاند. آمریکا در دسامبر سال ۲۰۱۴، چندین شیوع سرخک را تجربه کرد. افرادی که به سرخک مبتلا شدند، کسانی بودند که واکسن سرخک را دریافت نکرده بودند. سرخک یکی از بیماریهای بسیار مسری است که میتواند موجب بروز مشکلات شدیدی مانند ذاتالریه، تورم مغز و مرگ شود. شیوع بیماریهای عفونی نظیر سرخک نشاندهندهی این موضوع است که بهترین راه برای رهایی از این بیماری، دریافت واکسن است.
رایجترین واکسنها
واکسن DTaP
نامهای تجاری: Daptacel و Infanrix
این واکسن برای پیشگیری از بیماریهای باکتریایی دیفتری، کزاز و سیاهسرفه تهیه شده است. باکتری مسبب دیفتری میتواند موجب عفونت گلو و ایجاد پوشش ضخیمی در گلو شود که منجر به بروز مشکلاتی در زمینهی تنفس، فلج یا نارسایی قلبی خواهد شد. کزاز میتواند موجب اسپاسمهای دردناک عضلانی، تشنج، فلج و مرگ شود. سیاهسرفه نیز دارای علایم اولیهی آبریزش بینی، عطسه و سرفههای ملایمی است که ابتدا مانند یک سرماخوردگی معمولی بهنظر میرسد. معمولا سرفهها بهتدریج تشدید میشوند و درنهایت بیمار ممکن است دچار سرفههای شدیدی شود که همراه صدایی مانند فریاد است. درهمان حین که سرفه اتفاق میافتد، بیمار ممکن است استفراغ کند یا از شدت کمبود هوا دچار کبودی شود.
واکسن Tdap
نامهای تجاری: Adacel و Boostrix
این واکسن بهعنوان یک واکسن تقویتکنندهی پاسخ ایمنی دربرابر عفونتهای باکتریایی دیفتری، کزار و سیاهسرفه برای کودکان دارای سن بیشتر توصیه میشود. استفاده از آن برای افراد سالخورده نیز تأیید شده است.
واکسن هیب
نامهای تجاری: ActHIB ،Hiberix ،PedvaxHIB
این واکسن برای پیشگیری از بیماری هموفیلوس آنفلوانزا نوع b طراحی شده است. قبل از در دسترس قرار گرفتن واکسن هیب، این بیماری، عامل اصلی مننژیت باکتریایی درمیان بسیاری از کودکان بود. مننژیت، عفونت بافت پوششی مغز و نخاع است که منجر به وارد شدن آسیب دائمی به مغز و ناشنوایی میشود. بیماری هیب همچنین میتواند موجب ذاتالریه، تورم شدید گلو، عفونت خون، مفاصل، استخوانها و بافت پوششی قلب و حتی مرگ شود.
واکسن هپاتیت A
نامهای تجاری: Havrix و Vaqta
این واکسن برای پیشگیری از بیماری ناشی از ویروس هپاتیت A طراحی شده است. افراد آلوده به هپاتیت A ممکن است هیچ نشانهای نداشته باشند یا شاید احساس کنند دچار یک آنفلوآنزای خفیف شدهاند یا اینکه ممکن است دچار زردی (پوست یا چشم)، خستگی، دلدرد، حالت تهوع و اسهال شوند. کودکان کمسن مبتلا به هپاتیت A ممکن است هیچ علامتی نداشته باشند؛ بنابراین وقتی فرد مراقبتکننده از کودک، دچار بیماری میشود، مشخص میشود کودک عفونی بوده است. هپاتیت A بیشتر ازطریق اشیاء آلوده به مدفوع فرد مبتلا به هپاتیت A منتقل میشود.
واکسن هپاتیت B
نامهای تجاری: Engerix و Recombivax HB
هپاتیت B زمانی انتشار مییابد که مایعات بدن فرد آلوده به ویروس هپاتیت B وارد بدن فرد سالم شود. هپاتیت B میتواند موجب التهاب کبد، سرطان کبد و مرگ شود. این واکسنها برای تمام سنین تأیید شدهاند.
واکسن ویروس پاپیلوم انسانی
نام تجاری: Gardasil 9
واکسن HPV برای هر دو جنس و در سنین ۹ تا ۴۵ سال قابل استفاده است. این واکسن از سرطانهای دهانهی رحم، واژن و مقعد ناشی از هرکدام از انواع HPV نوع ۱۶، ۱۸، ۳۱، ۳۳، ۴۵، ۵۲ و ۵۸ جلوگیری میکند. بهطور کلی، Gardasil 9 توانایی پیشگیری از حدود ۹۰ درصد از این نوع سرطانها را دارد.
واکسن آنفلوانزا
نامهای تجاری: Afluria، Afluria Quadrivalent، Fluarix Quadrivalent، Flucelvax Quadrivalent، FluLaval Quadrivalent و Fluzone Quadrivalent
برای پیشگیری از ابتلا به بیماری آنفولانزا، واکسنهای متعددی برای گروههای سنی مختلف موجود است. ویروس آنفولانزا یک ویروس تنفسی مسری است که میتواند موجب بیماری خفیف تا شدیدی شود. افراد سالخورده، کودکان کمسن و افرادی که دارای بیماری خاص هستند (مانند آسم، دیابت یا بیماری قلبی)، بیشتر تحتتاثیر این ویروس قرار میگیرند. مشکلات سلامتی ناشی از ویروس میتواند شامل ذاتالریه، عفونت گوش، عفونت سینوس، کاهش آب بدن یا بدتر شدن بیماریهایی نظیر نارسایی احتقانی قلب، آسم یا دیابت باشد.
سویههای آنفولانزا که موجب بروز بیماری در انسان میشوند، دائما در حال تغییرند، بنابراین برای ایجاد حفاظت دربرابر ویروسهایی که در هر زمستان موجب بیماری میشوند، باید واکسیناسیون را هر سال تکرار کرد. درمورد دریافت واکسن آنفولانزا، اگر کودکی دارای سابقهی بیماری سندرم گیلن باره باشد، لازم است با کارشناس مربوطه درمیان گذاشته شود. این سندرم، یک بیماری عصبی است که موجب تضعیف عضلات میشود. همچنین دارا بودن هرگونه آلرژی ازجمله آلرژی شدید نسبتبه تخممرغ نیز باید تذکر داده شود. علاوهبر این، بهعلت ارتباط بین سندرم ری با آسپرین و عفونت آنفولانزای نوع وحشی، اگر کودک درحال مصرف آسپرین یا درمانیهای حاوی آسپرین باشد، نیز باید مورد توجه قرار گیرد.
واکسن آنفلوانزا (اسپری بینی)
نام تجاری: FluMist Quadrivalent
استفاده از این واکسن بهمنظور حفاظت دربرابر سویههای مختلف ویروس آنفولانزایی که در واکسن وجود دارد، برای افراد ۲ تا ۴۹ سال توصیه شده است. در مورد این واکسن نیز اگر فرد دارای سیستم ایمنی ضعیف، آسم یا خسخس عودکننده یا دارای سابقهی سندرم گیلنباره باشد، باید مورد توجه قرار گیرد. هرگونه آلرژی ازجمله آلرژی شدید نسبت به تخممرغ یا مصرف آسپرین نیز باید مورد نظر قرار گیرد.
واکسن سهگانهی سرخک، اوریون و سرخچه
نام تجاری: M-M-R II
این واکسن برای پیشگیری از سرخک، اوریون و سرخچه طراحی شده است. سرخک یک بیماری تنفسی است که موجب ایجاد دانههایی پوستی، تب، سرفه و آبریزش بینی میشود. در موارد شدید، سرخک میتواند موجب عفونت گوش، ذاتالریه، تشنج و تورم مغز شود.
اوریون موجب تب، سردرد و ازدستدادن اشتها میشود و علامت معروف آن، تورم گونهها و آرواره است که ناشی از تورم غدد بزاقی است. مشکلات نادری نظیر ناشنوایی، مننژیت و تورم دردناک بیضهها یا تخمدانها نیز ممکن است بروز کند. سرخچه که سرخک آلمانی نیز نامیده میشود، موجب تب، بثورات جلدی و عمدتا در زنان میتواند موجب آرتریت شود. عفونت سرخچه طی دوران بارداری میتواند منجر به نقایص تولد شود.
واکسن ﻣﻧﻧﮕوﮐوک
نامهای تجاری: Bexsero، Menactra، Menveo و Trumenba
دو نوع مختلف از واکسن ﻣﻧﻧﮕوﮐوک وجود دارد. یک نوع دربرابر چهار گروه از باکتریهای ﻣﻧﻧﮕوﮐوک که گروههای A، C، W-135 و Y نامیده میشوند، حفاظت ایجاد میکند. FDA دو واکسن از این نوع را تأیید کرده است. نوع دیگر واکسنی است که علیه یک باکتری ﻣﻧﻧﮕوﮐوک که group B نامیده میشود، ایمنی ایجاد میکند. FDA این واکسنها را تنها برای استفاده گروههایی که در معرض خطر بالا قرار دارند، تأیید کرده است.
بیماری ﻣﻧﻧﮕوﮐوک، بیماری مرگباری است که بهوسیلهی باکتری نایسریا مننژیتیدیس اتفاق میافتد. این بیماری موجب عفونت خون و پوشش اطراف مغز و نخاع میشود. نایسریا مننژیتیدیس یکی از علتهای اصلی مننژیت در کودکان کمسن است و حتی با استفاده از آنتیبیوتیکها و مراقبت شدید، بین ۱۰ تا ۱۵ درصد از افرادی که دچار ﻣﻧﻧﮕوﮐوک میشوند، در اثر عفونت از دنیا میروند.
۱۰ تا ۲۰ درصد از افراد هم دچار مشکلاتی مانند آسیب به مغز یا ازدستدادن اندام یا قدرت شنوایی میشوند. Bexsero و Trumenba برای پیشگیری از بیماری ناشی از سروتیپ B باکتری نایسریا مننژیتیدیس طراحی شده است. Menactra و Menveo از بیماری مننگوکوک ناشی از سروتیپهای A، C، Y و W-135، جلوگیری میکند.
واکسن کونژوگه پنوموکوک (PCV13)
مقالههای مرتبط:
نام تجاری: Prevnar 13
این واکسن برای پیشگیری از بیماری مهاجمی است که ۱۳ نوع مختلف از باکتری استرپتوکوک (استرپتوکوکوس) پنومونیه موجب آن میشوند. در نوزادان و کودکان ۶ هفته تا ۵ سال، این واکسن برای جلوگیری از عفونت گوشی که بهوسیلهی ۷ نوع مختلف از این باکتری ایجاد میشود، تأیید شده است. استرپتوکوک پنومونیه میتواند موجب عفونت خون، گوش میانی و پوشش مغز و نخاع و نیز ذاتالریه شود.
واکسن فلج اطفال (پولیو)
نام تجاری : Ipol
این واکسن برای جلوگیری از بروز فلج طفال در نوزدان طراحی شده است. فلج اطفال بیماری است که میتواند موجب فلج یا مرگ شود. اگر کودک نسبتبه آنتیبیوتیکهای نئومایسین، استرپتومایسین یا پلی میکسین B آلرژی داشته باشد، لازم است این موضوع با کارشناس مربوطه مطرح شود.
واکسن روتاویروس
نامهای تجاری: Rotarix و RotaTeq
این واکسن برای جلوگیری از گاستروآنتریت ایجادشده بهوسیلهی عفونت روتاویروس در نوزدان طراحی شده است. بیماری روتاویروس عامل اصلی اسهال شدید و کمآبی بدن نوزادان سرتاسر جهان است. اگر کودکی که قرار است واکسن را دریافت کند، دارای سیستم ایمنی ضعیف، اختلالات خونی، سرطان، مشکلات گوارشی، سابقهی جراحی معده یا درهم روی روده باشد، لازم است به کارشناس مربوطه اطلاع داده شود.
واکسن ویروس واریسلا ( آبلهمرغان)
نام تجاری: Varivax
آبلهمرغان معمولا موجب بثورات جلدی تاولمانند، سردرد و تب میشود. این بیماری میتواند در نوزادان، نوجوانان و افراد بالغ و نیز افرادی که دارای سیستم ایمنی ضعیفی هستند، شدید شود و موجب مشکلات نادری نظیر عفونت پوست، زخمهای پوستی، ذاتالریه، تورم مغز، سندرم ری و مرگ شود.
اجزای تشکیلدهنده واکسن
واکسن از اجزای مختلفی تشکیل میشود که درجهت ایمنی یا اثربخشی واکسن به آن افزوده میشوند. برای مثال اجزای واکسن ممکن است:
- به ایمنی و ماندگاری واکسن کمک کند
- در مراحل تولید واکسن استفاده شود
- موجب ایجاد مصونیت شود
اجزایی از واکسن که برای ایجاد پاسخ ایمنی و مصونیت در واکسن حضور دارند:
آنتیژن، مقدار بسیار کمی از میکروبهای ضعیفشده یا کشتهشدهی عامل بیماری است. آنتیژن به سیستم ایمنی کمک میکند تا یاد بگیرد که چگونه دربرابر عفونتها سریعتر و موثرتر واکنش نشان دهند. ویروس آنفلوآنزا مثالی از یک آنتیژن است.
مواد کمکی: این مواد که در برخی از واکسنها وجود دارند، موادی هستند که موجب تقویت پاسخ ایمنی میشوند. آلومینیوم مثالی از یک مادهی کمکی است.
اجزایی که به ایمنی و ماندگاری واکسنها کمک میکنند: برخی از اجزای بهکاررفته در واکسن، به آن کمک میکند که عملکرد خود را حفظ کند و هیچ عامل خارجی در آن رشد نکند. نگهدارندههایی مانند تیمروزال از واکسنها دربرابر باکتریها یا قارچهای خارجی محافظت میکنند. امروزه نگهدارندهها معمولا در ویالهای واکسنهایی که دارای بیش از یک دوز هستند، مورد استفاده قرار میگیرد. علت آن است که هر زمان یک دوز از ویال مصرف میشود، این امکان وجود دارد که میکروبهای مضر وارد آن شوند. بیشتر واکسنها در دوزهای تکی در دسترس هستند و در آنها از نگهدارنده استفاده نشده است.
برخی افراد گمان میکنند واکسن حاوی تیمروزال میتواند موجب مسمومیت جیوه شود، درحالیکه این طور نیست. تیمروزال دارای فرم متفاوتی از جیوه است (اتیل مرکوری) که برخلاف متیل مرکوری موجب مسمومیت نمیشود. استفاده از اتیل مرکوری در واکسنها بیخطر است، زیرا احتمال تجمع آن در بدن کم است و در مقایر بسیار کمی مورد استفاده قرار میگیرد. بااینحال، اکثر واکسنها اصلا حاوی این ماده نیستند.
مواد پایدارکننده مانند قند یا ژلاتین به این امر کمک میکنند که اجزای فعال موجود در واکسن طی مراحل تولید، ذخیرهسازی و جابهجایی همچنان فعال بمانند. پایدارکنندهها مانع از تغییر اجزای فعال واکسن در اثر عواملی مانند دما میشوند. پایدارکنندههای افزودهشده به واکسنها عبارتاند از: قندهایی نظیر ساکارز و لاکتوز، اسید آمینههایی مانند گلیسین یا نمکهای گلوتامیک اسید و پروتئینهایی نظیر آلبومین سرم انسانی یا ژلاتین. قندها، اسیدهای آمینه و پروتئینها منحصر به واکسنها نیستند و در رژیم غذایی روزمره وجود دارند و نیز جزء موادی هستند که بهطور طبیعی در بدن یافت میشوند.
موادی که در جریان تولید واکسن استفاده میشود:
برخی از مواد تنها در جریان فرایند تولید ضروری هستند و حضور آنها در محصول نهایی لازم نیست. این مواد پس از تولید واکسن از آن جدا میشوند، بنابراین تنها مقدار ناچیزی از آنها در محصول نهایی باقی میماند. مقادیر بسیار کم این اجزا که در محصول نهایی میمانند، مضر نیستند. نمونههایی از مواد مورد استفاده در برخی واکسنها، عبارتاند از:
۱. مواد کشت سلولی مانند تخممرغ که به رشد آنتیژنهای موجود در واکسن کمک میکنند
۲. اجزای میکروبکش (غیرفعالکننده) مانند فرمالدهید که برای ضعیف کردن یا کشتن ویروسها، باکتریها یا توکسینهای موجود در واکسن استفاده میشود.
۳. آنتیبیوتیکها مانند نئومایسین برای ممانعت از رشد میکروبهای خارجی در واکسن
برخی از نگرانیهای مرتبط با واکسنها
برای جلوگیری از آلودگی باکتریایی در جریان فرایند تولید برخی از واکسنها، ممکن است از آنتیبیوتیکهای خاصی استفاده شود. بهعنوان یک پیامد، مقادیر کمی از آنتیبیوتیکها ممکن است در برخی از واکسنها دیده شود. بهعلت اینکه برخی از آنتیبیوتیکها میتوانند در افراد حساس، موجب بروز واکنشهای آلرژیک شدیدی شوند، نگرانیهایی درمورد آنتیبیوتیکهای موجود در واکسنها وجود دارد. هرچند، آنتیبیوتیکهایی که احتمال بروز واکنش آلرژیک نسبتبه آنها زیاد است (نظیر پنیسیلین، سفالوسپورینها و داروهای سولفا) در تولید واکسنها مورد استفاده قرار نمیگیرند. نمونههایی از آنتیبیوتیکهایی که در جریان تولید واکسنها مورد استفاده قرار میگیرند، عبارتاند از: نئومایسین، پلیمیکسین B، استرپتومایسین و جنتامایسین. برخی از آنتیبیوتیکهای مورد استفاده در تولید واکسنها، در مقادیر بسیار ناچیزی در محصول نهایی حضور دارند. برای مثال آنتیبیوتیکها در برخی از روشهای تولید واکسنهای غیرفعال آنفلوآنزا مورد استفاده قرار میگیرند. از این آنتیبیوتیکها برای کاهش رشد باکتری در تخممرغ مورد استفاده در تولید واکسن استفاده میشود، زیرا تخممرغ استریل نیست. آنتیبیوتیکهایی که مورد استفاده قرار میگیرند، طی مراحل خالصسازی به مقادیر بسیار کمی میرسند و این مقادیر کم ارتباط آشکاری با واکنشهای آلرژیک شدید نداشته است.

همچنین در برخی از واکسنها از تخممرغ استفاده میشود و برخی از افراد نسبتبه تخم مرغ آلرژی دارند. اگرچه احتمال بروز واکنش شدید دربرابر این واکسنها کم است اما افرادی که دارای آلرژی شدید نسبتبه تخممرغ هستند، لازم است قبل از دریافت واکسن موضوع را با متخصص مربوطه درمیان بگذارند و تحتنظر کارشناسی که قادر به مدیریت مشکلات آلرژیک شدید است، واکسن را دریافت کنند. در فرایند تولید واکسن آنفلوآنزا از تخممرغ استفاده میشود.
یکی دیگر از موادی که در فرایند تولید واکسن استفاده میشود، فرمالدهید است که بهعلت ارتباط احتمالی آن با سرطان موجب نگرانیهایی در افراد میشود. فرمالدهید مدتها است در تولید واکسنهای ویروسی و باکتری خاص مورد استفاده قرار میگیرد. از این ماده برای غیرفعالسازی ویروسها استفاده میشود تا ویروسها نتوانند موجب بیماری شوند. فرمالدهید در جریان فرایند تولید واکسن رقیق میشود اما مقادیر ناچیزی از آن ممکن است در محصول نهایی یافت شود. مقدار فرمالدهید موجود در برخی از واکسنها درمقایسه با مقدار فرمالدهیدی که بهطور طبیعی در بدن وجود دارد و موجب نگرانی نمیشود، کمتر است.
فرمالدهید در بدن انسان بهعنوان محصول طبیعی عملکردهای طبیعی بدن برای تولید انرژی و ساخت مواد مهمی مانند اسیدهای آمینه تولید میشود. این ماده در محیط اطراف نیز وجود دارد و در مواد ساختمانی، مواد آزمایشگاهی و نیز برای تولید بسیاری از محصولات خانگی مورد استفاده قرار میگیرد.
بدن نیز بهطور پیوسته فرمالدهید را فرایند میکند و هنگام تجزیهی فرمالدهید، بین فرمالدهید واکسن و فرمالدهیدی که بهطور طبیعی در بدن تولید میشود، تمایزی قائل نمیشود. مقدار فرمالدهید موجود در بدن یک فرد به وزن او بستگی دارد: میزان فرمالدهید در بدن نوزدان کمتر است؛ بااینحال این مقدار ۵۰ تا ۷۰ برابر مقدار کل فرمالدهیدی است که میتواند ازطریق دریافت واکسن، وارد بدن او شود.
مواجههی بیش از حد با فرمالدهید میتواند موجب بروز سرطان شود ولی خطر اصلی ناشی از فرمالدهید ازطریق استنشاق آن پیش میآید و افرادی که بهطور معمول در محل کار خود با این ماده مواجه هستند، در معرض این خطر قرار دارند. ارتباطی بین خطر بروز سرطان و مواجهه با مقادیر کم فرمالدهیدی که در واکسن وجود دارد، دیده نشده است.
واکسنهایی نیز که در آنها از آلومینیوم استفاده میشود، تنها مقادیر بسیار کمی از این عنصر را در خود دارند. برای دههها، واکسنهای حاوی آلومینیوم ازنظر بیخطر بودن مورد آزمایش قرار گرفتهاند و نتایج مطالعات نشان دادهاند که استفاده از آلومینیوم در واکسنها بیخطر است. نمکهای آلومینیومی بهعنوان مادهی کمکی در برخی از فرمولاسیونهای واکسنها مورد استفاده قرار میگیرد. مادهی کمکی، مادهای است که بری تقویت پاسخ ایمنی، به برخی از واکسنها اضافه میشود. آلومینیوم هیدروکساید، آلومینیوم فسفات، آلوم (پتاسیم آلومینیوم سولفات) یا ترکیبی از نمکهای مختلف از این نوع مواد مورد استفاده در واکسن هستند. مثال: نمکهای آلومینیوم در واکسنهای DTaP، واکسن کونژوگه پنوموکوک و واکسن هپاتیت B مورد استفاده قرار میگیرد.
واکسنهای حاوی مادهی کمکی آلومینیوم بهندرت موجب بروز واکنشهای شدید میشوند. معمولترین منبع مواجهه با آلومینیوم، غذا و آب است.
.: Weblog Themes By Pichak :.
